Alma Rystedt1, Kerstin Brismar2, Sten-Magnus Aquilonius3, Hans Naver4, Carl Swartling1,5*
1Hidrosis Clinic, Stockholm, Schweden
2Abteilung für Molekularmedizin und Chirurgie, Karolinska Institutet, Stockholm, Schweden
3Abteilung für Neurowissenschaften, Neurologie, Universität Uppsala, Uppsala University Hospital, Uppsala, Schweden
4Abteilung für Innere Medizin, Neurologie, Nyköping Hospital, Nyköping, Schweden
5Abteilung für Medizinische Wissenschaften, Dermatologie und Venerologie, Uppsala University, Uppsala, Schweden
- Abstract
- Hyperhidrose – Symptom oder Störung?
- Funktion und Pathologie des Schwitzens
- Primäre Hyperhidrose
- Sekundäre Hyperhidrose
- Sekundäre allgemeine Hyperhidrose
- Sekundäre regionale/asymmetrische Hyperhidrose
- Fallbeschreibung. Kompensatorische Hyperhidrose nach Sympathektomie
- Nachtschweiß
- Nahrungsmittelbedingtes (gustatorisches) Schwitzen
- Beurteilung des Patienten
- Behandlungsübersicht
- Topische Behandlung
- Botulinumtoxin Typ A (BTX A)
- Botulinumtoxin Typ B (BTX B)
- Iontophorese
- Mikrowellenthermolyse
- Systemische Medikamente
- Endoskopische thorakale Sympathektomie (ETS)
- Schlussfolgerung
Abstract
Hyperhidrose ist eine soziale, emotionale und berufliche Behinderung, von der fast 3 % der Bevölkerung betroffen sind. Patienten mit Hyperhidrose leiden unter einer extrem negativen Auswirkung auf ihre Lebensqualität, die mit einer schweren Psoriasis vergleichbar ist. Die meisten Betroffenen leiden an der primären genetischen Form der Hyperhidrose. Eine sekundäre Hyperhidrose kann aufgrund anamnestischer Daten oft ausgeschlossen werden, manchmal müssen jedoch weitere Untersuchungen durchgeführt werden.
Die topische Behandlung (z.B. Aluminiumchlorid) ist die erste Wahl bei lokalisierter Hyperhidrose. Botulinumtoxin, Iontophorese, Mikrowellenthermolyse (miraDry®) und/oder systemische Medikamente sind indiziert, wenn die topische Behandlung unzureichend oder nicht anwendbar ist. Die endoskopische thorakale Sympathektomie (ETS) wird in Schweden aufgrund des schweren Nebenwirkungsprofils nicht mehr durchgeführt. In Ländern, in denen die ETS noch durchgeführt wird, müssen die Patienten sorgfältig ausgewählt und aufgeklärt werden, damit sie die Möglichkeit einer begrenzten Wirksamkeit und die Risiken von Komplikationen, einschließlich, aber nicht beschränkt auf kompensatorisches Schwitzen, vollständig verstehen. Diese Behandlung sollte die letzte Option sein.
Untersuchungs- und Behandlungsempfehlungen, die auf internationalen Leitlinien und der Literatur beruhen, werden in dieser Übersichtsarbeit vorgestellt.
Hyperhidrose – Symptom oder Störung?
Die Frage ist wichtig, denn sie verdeutlicht die Sichtweise, die der Patient, die Menschen in seiner Umgebung und das Pflegepersonal von der Erkrankung haben. Zusammen mit anderen physiologisch inadäquaten und beunruhigenden somatischen Reaktionen wie Tachykardie, Herzklopfen oder Störungen des Magen-Darm-Trakts kann der Schweregrad des Symptoms variieren, aber wenn eine Person unter behindernden Symptomen leidet, wird der Zustand als Störung bezeichnet, wofür das Reizdarmsyndrom (IBS) ein Beispiel ist. In dieser Übersichtsarbeit wird die Hyperhidrose als „stille“ Erkrankung hervorgehoben, eine weit verbreitete Störung, die in Kursen für Ärzte und Pflegepersonal nicht besprochen wird und über die infolgedessen in der Fachwelt nur wenig Wissen vorhanden ist. Dieser Übersichtsartikel beleuchtet die Diagnose, die Patienten und die Behandlungsmöglichkeiten.
Funktion und Pathologie des Schwitzens
Schwitzen ist der wichtigste Effektor der Thermoregulation und wird durch den Hypothalamus gesteuert1. Der Schweiß auf den Handflächen und Fußsohlen trägt zu einer guten Griffigkeit bei, die für den Menschen im Laufe der Evolution wichtig war, und eine normale Feuchtigkeit in den Handflächen ist für uns bei den unterschiedlichsten Tätigkeiten wie Handwerken, Umgang mit Papier und Sport wichtig. Das palmoplantare Schwitzen, das manchmal auch als „emotional“ bezeichnet wird, wird durch den Kortex, das limbische System und durch sympathische (Kampf- und Flucht-) Nerven gesteuert (Abbildung 1)1
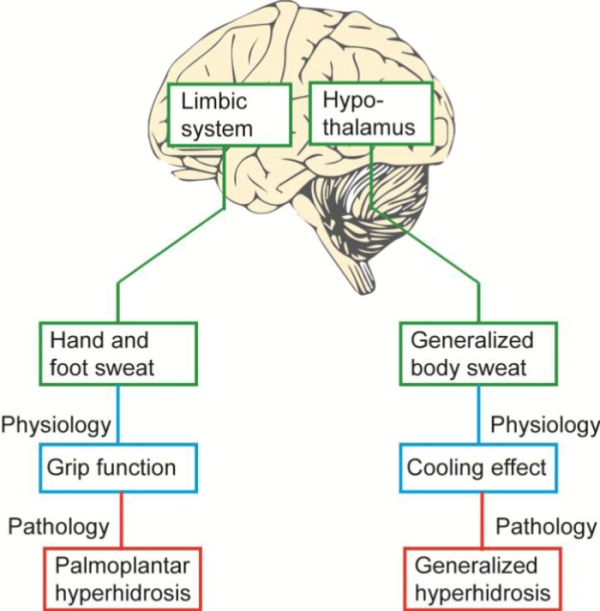
Abbildung 1: Wir schwitzen zum Teil, um unseren Körper zu kühlen, und zum Teil, um eine gute Greiffunktion zu erhalten. Diese Funktionen werden von verschiedenen Teilen des „alten“ Teils des Gehirns gesteuert: die Greiffunktion von der Hirnrinde und dem limbischen System, die Thermoregulation von Kernen im Hypothalamus. Da der Hypothalamus auch ein Kern des limbischen Systems ist, führen Faktoren wie Stress in der Regel dazu, dass der ganze Körper schwitzt, und Hitze/Belastung kann den Hand- und Fußschweiß verstärken. Was physiologisch sein mag, kann bei 2,8 % der genetisch Veranlagten in einen pathologischen Zustand übergehen. Die Abbildung wurde mit Genehmigung von Läkartidningen2 nachgedruckt.
Reflexe, die durch Druck auf die Handfläche/Fußsohle ausgelöst werden, können palmoplantarisches Schwitzen auslösen.
Die ekkrinen Schweißdrüsen mit cholinergen muskarinischen Rezeptoren empfangen Signale von sympathischen Fasern mit Acetylcholin als Signalstoff. Die Co-Transmitter CGRP und VIP sind potente Vasodilatatoren und führen zu einer erhöhten Gefäßdurchlässigkeit, die für die Schweißproduktion wichtig ist. Nach der Rückresorption von NaCl in die Schweißkanäle verwandelt sich der ekkrine Schweiß in eine hypoosmolare Salzlösung. Bei Mukoviszidose fehlt diese Rückresorptionskapazität, was zu zusätzlichem salzhaltigem Schweiß führt, was von Eltern betroffener Kinder recht häufig beobachtet wird.
Achselhöhlen und Leisten haben drei Arten von Schweißdrüsen: ekkrine, apokrine und hybride apokrine (Abbildung 2).
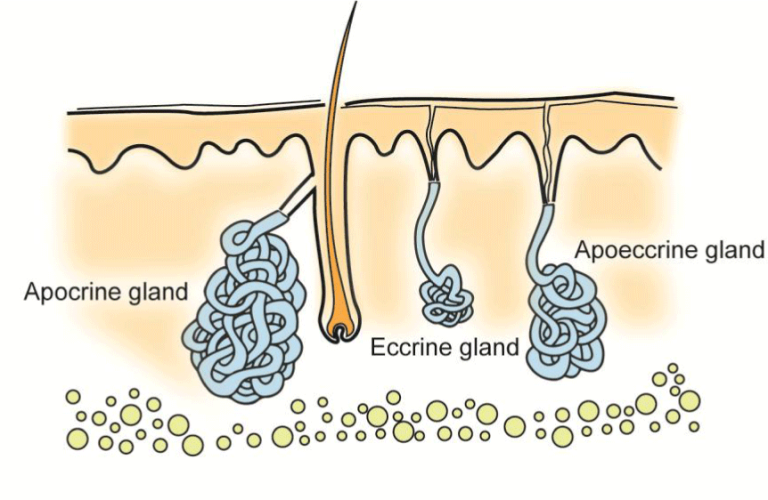
Abbildung 2: Die Achselhöhlen und Leisten haben drei verschiedene Arten von Schweißdrüsen, die sich histologisch und funktionell unterscheiden. Die ekkrinen Drüsen bilden den reichlichen Schweiß, der aus einer Salzlösung besteht. Der apokrine Schweiß bildet eine kleine Menge öliger Flüssigkeit, die Pheromone enthält und bei der Zersetzung von Hautbakterien den typischen Schweißgeruch hervorruft. Die apokrine Drüse ist eine Mischform, die in ihrer Funktion der ekkrinen Drüse ähnelt und große Mengen an Schweiß in Form einer Salzlösung produzieren kann. Die Abbildung wurde mit Genehmigung von Läkartidningen2 nachgedruckt.
Die ekkrinen und apokrinen Schweißdrüsen produzieren die Salzlösung, „den normalen Schweiß“. Die apokrinen Drüsen weisen einige Merkmale der Milchdrüsensekretion auf, da der Schweiß energiereich ist. Der Schweiß besteht aus einer geringen Menge, die eine ölige Konsistenz hat. Der apokrine Schweiß ist in erster Linie geruchlos, aber der charakteristische Schweißgeruch entsteht durch den Abbau von Hautbakterien in Achselhöhlen und Leisten. Ein ausgeprägter Schweißgeruch mit seinen Auswirkungen auf die Lebensqualität einer Person wird als Bromhidrosis bezeichnet. Der apokrine Schweiß enthält Pheromone, deren Geruchssignale auch für die sexuelle Anziehung beim Menschen von Bedeutung sein können3.
Hyperhidrose ist gekennzeichnet durch eine abnorme Reaktion auf Hitze, Anstrengung und Stress mit ausgeprägtem Schwitzen entweder allgemein oder fokal. Dies kann als eine Erweiterung der physiologischen Reaktion gesehen werden, wobei die allgemeine Hyperhidrose den „Thermostat“, den Hypothalamus, und die fokale, symmetrische Hyperhidrose den Kortex und das limbische System betrifft. Patienten mit Hyperhidrose zeigen bei Erregung (Schmerz, Schreien, Streicheln) eine erhöhte Aktivität des sympathischen Nervensystems (Sudomotorik)4.
Primäre Hyperhidrose
Eine große amerikanische Studie zeigt, dass 2,8 % der Bevölkerung an Hyperhidrose leiden5. Die Mehrheit leidet an der primären Form, die erblich ist, wahrscheinlich autosomal vererbt mit unvollständiger Penetranz6. Sie kann in fokale und allgemeine primäre Hyperhidrose unterteilt werden. Die fokale Hyperhidrose ist bilateralsymmetrisch: Hände, Füße, Achselhöhlen oder Leisten. Eine fokale Hyperhidrose im Gesicht/Kopfbereich kommt zwar vor, ist aber oft Teil der allgemeinen Form. Generalisiertes Schwitzen betrifft in der Regel sowohl den Kopf als auch den Rumpf und in schweren Fällen auch die Extremitäten und Leisten/Gesäßmuskeln. Eine kombinierte fokale und allgemeine Hyperhidrose kommt ebenfalls vor. Andere häufige Kombinationen von fokaler Hyperhidrose sind Hände und Füße, Hände, Füße und Achselhöhlen sowie Leisten und Achselhöhlen. In der Hidrosis Clinic in Stockholm, Schweden, leiden nur 25 % der Patienten an Hyperhidrose in einem Bereich und 50 % in zwei oder drei Bereichen, während 25 % an vier oder mehr Bereichen abnormal schwitzen (unveröffentlichte Daten aus dem Jahr 2010). Diese Zahlen decken sich mit den Statistiken der Hidrosisklinik am Universitätskrankenhaus Uppsala, Uppsala, Schweden.
Hyperhidrose an Händen und Füßen beginnt in der Regel in der frühen Kindheit, während die axilläre Hyperhidrose oft schon im Teenageralter beginnt. Bei vielen Menschen mit allgemeiner Hyperhidrose beginnt die Erkrankung nach dem 50. Lebensjahr. Bei vielen Frauen wird sie, wenn sie spät beginnt, als postmenopausale Hyperhidrose bezeichnet, auch wenn andere klimakterische Symptome fehlen und die Östrogensubstitution unwirksam ist7.
Patienten mit allgemeiner Hyperhidrose geben an, dass Hitze/Belastung der am stärksten verschlechternde Faktor ist und Stress der zweitstärkste. Umgekehrt ist es bei der fokalen Hyperhidrose an Händen und Füßen, wo Stress die größte Verschlechterung darstellt und Hitze/Belastung an zweiter Stelle steht. Die Tatsache, dass der „Thermostat“, der Hypothalamus, Teil des limbischen Systems ist, könnte erklären, warum die verschlechternden Faktoren Hitze/Belastung und Stress mit der allgemeinen und fokalen Hyperhidrose kovariieren. Die Prognose der Hyperhidrosis ist nicht bekannt. Bei einigen gehen die Probleme vorüber, aber bei vielen bleiben sie ein Leben lang bestehen. Die Störung kann auch einen anderen Charakter haben, z. B. kann sie als axilläre Hyperhidrose im Teenageralter beginnen, gefolgt von einem problemlosen Intervall und später einer allgemeinen Hyperhidrose in den 60er Jahren. Für die Diagnose der primären fokalen Hyperhidrose siehe Tabelle 1.
Hinweis auf sekundäre Hyperhidrose
kurze Anamnese
Symptome einer anderen Erkrankung, die eine sekundäre Hyperhidrose hervorrufen kann
regionales or asymmetrical sweating
Suggests primary hyperhidrosis
long anamnesis
early onset
heredity
focal, beidseitiges symmetrisches Schwitzen
Schwitzen hört nachts auf
Tabelle 1: In den meisten Fällen ist es einfach, eine sekundäre Hyperhidrose auszuschließen oder zu diagnostizieren, ohne Proben zu nehmen und Untersuchungen durchzuführen. Die Tabelle wurde mit Genehmigung von Läkartidningen2 nachgedruckt.
Hyperhidrose hat einen äußerst negativen Einfluss auf die Lebensqualität. Mit dem Dermatology Life Quality Index (DLQI) kann dies objektiviert werden, um die Behandlungsergebnisse zu bewerten und die Ergebnisse mit anderen Hautkrankheiten zu vergleichen, die mit demselben Fragebogen erfasst werden. Es zeigt sich, dass Patienten mit Hyperhidrose eine stark eingeschränkte Lebensqualität haben können, die mit der von schwersten Psoriasispatienten vergleichbar ist, die mit demselben Fragebogen befragt werden (Abbildung 3). In den auf Hidrose spezialisierten Kliniken in Stockholm und Uppsala entsprechen die DLQI-Ergebnisse denen dieser veröffentlichten Studien.
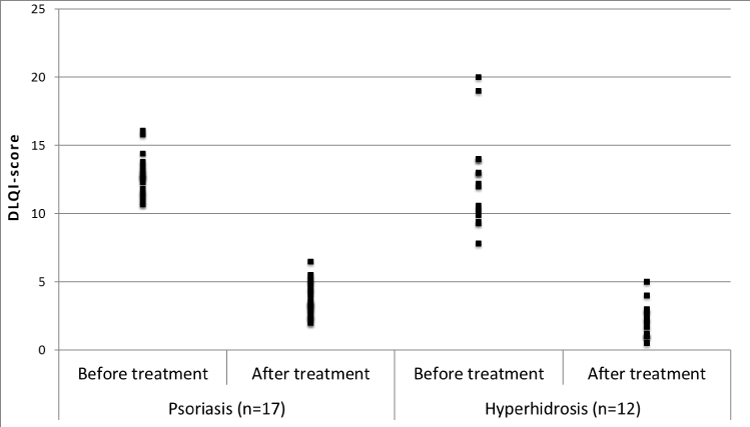
Abbildung 3: Zusammenstellung des Dermatology Life Quality Index (DLQI) in Studien über Psoriasis (n = 17) vor und nach der Behandlung mit biologischen Medikamenten und Hyperhidrose (n = 12) vor und nach der Behandlung mit Botulinumtoxin. Der DLQI ist ein Maß für die Lebensqualität, wobei Punkte über 10 für eine sehr große Auswirkung auf die Lebensqualität stehen8. Die Zusammenstellung umfasst Artikel aus PubMed, die im Volltext in der Universitätsbibliothek Uppsala verfügbar sind. In allen Studien über Psoriasis wurden Mittelwerte des DLQI angegeben, während in den Studien über Hyperhidrose Mittelwerte oder Medianwerte angegeben wurden. Die Abbildung wurde mit Genehmigung von Ugeskrift for Læger9 nachgedruckt.
Patientengeschichten können die Schwierigkeiten mit Hyperhidrose an verschiedenen Stellen veranschaulichen (Tabelle 2).
Achselhöhlen
22-jährige Frau
„Ich kann nicht haben, was immer ich will. Ich muss immer planen, was ich anziehen werde. Normalerweise sind es schwarze, locker sitzende Pullover. Ich nehme extra Pullover in derselben Farbe mit, damit ich mich bei der Arbeit umziehen kann. Manchmal lege ich mir Pflaster unter die Achselhöhlen, um Flecken zu vermeiden. Meine Bewegungsabläufe sind beeinträchtigt. Ich habe Angst, meine Arme zu heben. In der Schule habe ich meine Hand nicht hochgehoben!“
Hände
12-jähriger Junge
„Wann hast du das erste Mal bemerkt, dass deine Hände schwitzen?“
„Das war im Kindergarten und wir mussten zu zweit laufen. Mein Freund wollte meine Hand nicht halten.“
„Was stört dich jetzt am meisten?“
„Alles, was ich anfasse, wird nass oder mein Stift rutscht mir aus der Hand.“
„Gibt es etwas, das du vermeidest, weil deine Hände schwitzen?“
„Wenn in der Schule ein Tanz oder etwas anderes stattfindet, gehe ich nicht hin.“
„Haben Sie oder Ihre Eltern mit der Schule über Ihre Probleme gesprochen?“
„Nein, das möchte ich nicht.“
Fuß
34 Jahre alter Mann
„Meine Schuhe sind nach einem Monat kaputt und müssen dann weggeworfen werden, weil sie schlecht riechen. Ich mag es nicht, spontan zu Leuten nach Hause zu gehen, ohne zusätzliche Socken zu haben. Es ist peinlich, Spuren auf dem Parkett zu hinterlassen, und bei der Arbeit möchte ich meine Schuhe wegen des schlechten Geruchs nicht ausziehen, aber gleichzeitig schwitze ich mehr, wenn meine Füße eingeschlossen sind. Es ist ein Zwiespalt. Einmal waren meine Füße dem Gefrierpunkt nahe, weil ich weitergeschwitzt habe, obwohl es draußen kalt war.“
Großhosen
22-jährige Frau
„Ich trage dunkle Jeans, weil ich Angst habe, dass meine Unterwäsche und Hosen durchnässen. Ich weigere mich, auf Plastikstühlen zu sitzen, weil die Gefahr groß ist, dass Flecken zurückbleiben. Ich will keinen Mann treffen, weil ich denke, dass Sex unvorstellbar wäre.“
Torso
60-jähriger Mann
„Ich schwitze am ganzen Körper, aber das absolut Schlimmste ist der Schweiß auf meinem Rücken und meiner Brust. Ständig nass und klebrig zu sein, ist ungepflegt. Im Sommer kann ich eine Jacke durchnässen, wenn ich nicht sorgfältig plane. Morgens dusche ich so kalt wie möglich, um danach nicht zu schwitzen. Ich fahre dann mit dem Auto zur Arbeit und bin immer rechtzeitig draußen, so dass ich danach schwitzen und meinen Pullover wechseln kann. Das Problem ist, wenn es spontane Meetings gibt oder man sich beeilen muss. Dann kann ich nicht mehr planen.“
Gesicht/Kopf
75-jährige Frau
„Ich war 51, als ich in die Wechseljahre kam, aber meine Schwierigkeiten begannen vor 4-5 Jahren. Es lief mir buchstäblich bei der kleinsten Anstrengung von der Stirn auf das Gesicht herunter. Und mein Haar sah aus, als käme ich gerade aus der Dusche. Ich ging zu meinem Gynäkologen und bekam Hormone, die ich bis heute einnehme, obwohl sie nicht wirklich helfen. Ich kann nicht einkaufen gehen, staubsaugen oder spazieren gehen, ohne dass es läuft. Im Sommer muss ich nur stillsitzen, dann fängt es an. Mein Leben fühlt sich hoffnungslos an.“
45 Jahre alter Mann
„Die Leute denken, dass ich unsicher und nervös bin, wenn mein Gesicht schwitzt, aber ich fühle mich nicht unsicher – ganz im Gegenteil. Meine Mutter und meine Großmutter hatten die gleichen Probleme mit dem Schwitzen am Kopf. Ich wurde mit verschiedenen Psychopharmaka behandelt und war in Therapie, aber es hat nichts gebracht. Jetzt wurde ich zum Abteilungsleiter befördert, aber ich habe abgelehnt, weil ich dann viel mehr im Mittelpunkt stehen würde. Es fühlt sich einfach verdammt schrecklich an!“
Tabelle 2: Typische Patientenberichte von Patienten, die die Hidrosis-Klinik in Stockholm besuchen. Mit validierten Instrumenten wie dem DLQI zur Messung der Lebensqualität lässt sich das Leiden der Patienten objektivieren, Behandlungen können bewertet und die Ergebnisse mit anderen Krankheiten in Beziehung gesetzt werden (siehe Abbildung 3). Die Tabelle wurde mit Genehmigung von Läkartidningen2 abgedruckt.
Sekundäre Hyperhidrose
Die sekundäre Hyperhidrose kann mehrere Fachgebiete betreffen (Tabelle 3). Einige wenige anamnestische Daten reichen in der Regel aus, um zwischen primärer und sekundärer Hyperhidrose zu unterscheiden (Tabelle 1), aber manchmal sind Anamnese und Status in der Diagnostik unzureichend und dann wird es relevant, Proben zu nehmen und weitere Untersuchungen durchzuführen.
Dermatologie
Ekkrine Nävus
Idiopathische einseitige fokale Hyperhidrose
Gefäß deformities
Pretibial myxoedema
Gynecology
Postmenopausal hyperhidrosis
Iatrogenic
Medicines:
– Methadon oder andere Opiate
– Cholinergika wie Galantamin
– SSRIs
– mit verschiedenen Medikamenten
Infektion
Brucellose
HIV
chronische malaria
TBC
Endocarditis
With several infectious diseases
Surgery
Compensatory Hyperhidrose nach Sympathektomie
Medizin
Diabetes (Hyperhidrose aufgrund von Neuropathie oder Hypoglykämie)
Endokrine Erkrankungen:
• acromegaly
• pheochromocytoma
• hyperthyroidism
• hypogonadism
• insulinoma
Heart failure
Obesity
Neurology
Central or peripheral lesion
Harlequin syndrome
Horner’s syndrome
Compensatory hyperhidrosis
Ross syndrome
Parkinson’s
Polyneuropathies
Oncology
Carcinoid
Lymphoma
With several malignancies
Orthopedics
Hyperhidrosis from amputation stump
Psychiatry
Anxiety disorder
Psychotropic drugs
Social phobia
Ear, Nase und Rachen
Frey-Syndrom
Tabelle 3: Die sekundäre Hyperhidrose umfasst Diagnosen aus verschiedenen Fachbereichen. In der Tabelle sind Beispiele für die Ursachen der sekundären Hyperhidrose aufgeführt, die bei der Beurteilung von Patienten mit Hyperhidrose unbedingt zu beachten sind. Die Tabelle wurde mit Genehmigung von Läkartidningen2 abgedruckt.
Sekundäre allgemeine Hyperhidrose
Bei allgemeiner Hyperhidrose kann es schwierig sein, zu klären, ob es sich um eine primäre oder sekundäre Hyperhidrose handelt. Eine lange Anamnese ohne Anzeichen einer anderen Erkrankung deutet stark darauf hin, dass es sich nicht um eine endokrine, infektiöse oder bösartige Erkrankung handelt.
Bei einer kurzen Anamnese ist zu fragen, ob es B-Symptome gibt, ob vor kurzem mit der Einnahme von Medikamenten begonnen wurde, ob es Anzeichen einer endokrinen Erkrankung gibt oder ob die Wechseljahre begonnen haben. Gibt es keine Krankheitsanzeichen, aber eine kurze Anamnese, wird ein kleineres Screening mit SR, CRP, Blutstatus, Leber- und Schilddrüsentests, IGF 1 (Akromegalie), Metanephrinen im Plasma (Phäochromozytom) und einem Lungenröntgenbild empfohlen. Gibt es in der Anamnese neben dem Schwitzen noch andere B-Symptome, finden zusätzliche und gezieltere Untersuchungen statt.
Bei Männern kann ein niedriger Testosteronspiegel zu einer allgemeinen Hyperhidrose führen, aber auch andere Symptome wie Libidoverlust oder Erektionsstörungen können diagnostische Hinweise liefern10.
Übergewicht ist selten der Grund für eine allgemeine Hyperhidrose, kann aber ein verschlechternder Faktor sein.
Einige Medikamente können als Nebenwirkung vermehrtes Schwitzen verursachen, wobei SSRIs und Opioide am häufigsten genannt werden. Von den Opioiden ist Methadon besonders problematisch.
Polyneuropathien, bei denen die sudomotorischen Nerven geschädigt sind, verursachen weniger Schwitzen an den Extremitäten und kompensatorisches Schwitzen an Kopf und Rumpf. Dieses kompensatorische Schwitzen kann als primäre allgemeine Hyperhidrose fehlinterpretiert werden. Die Polyneuropathie kann wie bei einem Diabetiker bekannt sein, kann aber auch bei einer Untersuchung entdeckt werden und muss dann untersucht und wenn möglich behandelt werden.
Schwitzen am Tag und in der Nacht ist bei vielen Frauen ein Untersymptom der Wechseljahre. Während andere klimakterische Symptome verschwinden, bleibt das Schwitzen bei einem erheblichen Teil der Frauen bestehen. Bis zu 10 Prozent aller Frauen leiden 10 Jahre nach der Menopause an postmenopausaler Hyperhidrose11.
Schwitzen bei Angststörungen oder sozialer Phobie lässt sich durch eine plötzliche, starke Aktivierung der Sympathikusnerven erklären. Zwanzig Jahre Erfahrung mit Hyperhidrose-Patienten haben uns gelehrt, dass Hyperhidrose selten primär auf eine Angststörung zurückzuführen ist; andererseits kann Hyperhidrose zu Angst, Herzklopfen und Fluchtverhalten führen. Bei Patienten mit nach DSM IV diagnostizierter generalisierter Angst (SAD) und axillärer Hyperhidrose verbesserte sich die psychiatrische Störung nach der Beseitigung des Schweißes aus den Achselhöhlen mit Botulinumtoxin12. Das bedeutet, dass Patienten mit Angstsymptomen und Hyperhidrose natürlich frühzeitig Hilfe bei ihrer somatischen Störung erhalten sollten.
Sekundäre regionale/asymmetrische Hyperhidrose
Regionales oder asymmetrisches Schwitzen ist ein deutlicher Hinweis auf eine sekundäre Hyperhidrose, und es sollte nach einer zugrunde liegenden Diagnose gesucht werden. Der Verlust des Schwitzens an einer Stelle des Körpers kann zu verstärktem Schwitzen an einer anderen Stelle führen. Diese „kompensatorische“ Hyperhidrose wurde in den 1990er Jahren in den schwedischen Massenmedien hervorgehoben, als über die häufigere Sympathektomie bei Hyperhidrose diskutiert wurde. Die Hände der Patienten, die sich der Operation unterzogen, wurden zwar trocken, aber die meisten schwitzten stattdessen unterhalb der Brustwarzen. Vielen dieser iatrogen geschädigten Patienten kann heute mit Botulinumtoxin geholfen werden, manchmal in Kombination mit Anticholinergika (siehe Fallbeschreibung).
Das Horner-Syndrom mit Verlust des Schwitzens auf einer Gesichtsseite kann eine kompensatorische Hyperhidrose auf der kontralateralen Seite verursachen. Bei regionaler Hyperhidrose ist es wichtig, die kontralaterale Seite im Hinblick auf Defizitsymptome zu untersuchen!
Ungewöhnliches asymmetrisches Schwitzen wird bei idiopathischer unilateraler fokaler Hyperhidrose beobachtet. Die Schweißausbrüche treten an einer begrenzten Stelle auf, meist an der Stirn oder an der Oberseite eines Handgelenks. Der Patient empfindet dies als sehr lästig. Das Ergebnis einer neurologischen Untersuchung ist unauffällig, aber die PAD aus einer Hautbiopsie kann ein Bild zeigen, das mit einem ekkrinen Naevus kompatibel ist13.
Fallbeschreibung. Kompensatorische Hyperhidrose nach Sympathektomie
„66-jähriger Mann, der nach einer Sympathektomie in den 1970er Jahren seit vielen Jahren unter kompensatorischem Schwitzen leidet. Nach einer kleinen Anstrengung, z. B. beim Gehen, um den Bus zu erreichen, oder beim Staubsaugen, läuft ihm der Schweiß unterhalb der Brustwarzen vom Oberkörper. Manchmal bricht der Schweiß auch aus, wenn er ohne wirklichen Grund stillsitzt. Seit der Operation in den 1970er Jahren hatte er nie einen wirklich trockenen Oberkörper oder Achselhöhlen. War in der Hidrosis-Klinik in Stockholm“
Erhielt Botulinumtoxin-Injektionen in die Achselhöhlen und den Oberkörper. Beim ersten Wiederholungstermin 3 Wochen nach den Injektionen zeigte die Patientin eine deutliche Verbesserung. Der DLQI sank von 23 auf 11. Es wurde mit Anticholinergika begonnen, und bei einem erneuten Termin eine Woche später war der Patient völlig trocken! Der DLQI war weiter auf 1 gesunken. Der Patient konnte sich nun anstrengen, ohne dass sein Oberkörper schwitzte. Die Fallbeschreibung wird mit Genehmigung von Läkartidningen2 nachgedruckt.

Bild 1: Beim ersten Termin in der Hidrosis-Klinik in Stockholm war der Pullover des Patienten unterhalb des denervierten Bereichs nass. Normalerweise waren die thorakalen Ganglien 2/3 (und 4) sympathektomiert. Das bedeutet, dass der Pullover oberhalb der Brustwarzen trocken und unterhalb der Brustwarzen nass ist.

Bild 2: Nach der Behandlung mit Botulinumtoxin und Anticholinergika war der Oberkörper der Patientin auch nach Anstrengung völlig trocken.
Nachtschweiß
Viele Patienten beschreiben Nachtschweiß als sehr belastend. Nasses Bettzeug stört die Nachtruhe. Nachtschweiß kann mit der Menopause, einer Infektion, einem bösartigen Tumor oder einer endokrinen Erkrankung in Verbindung gebracht werden. Gleichzeitig ist es nicht ungewöhnlich, dass nächtliches Schwitzen ohne eine ernsthafte Ursache auftritt14. Schwankende Schlaftiefe aufgrund von Schlafapnoe, Schmerzen, unruhigen Beinen usw. scheinen die Thermoregulation zu beeinflussen. Die Ursache von Schlafapnoe mit nächtlichem Schwitzen sollte untersucht werden15. Unserer Erfahrung nach haben einige Patienten, die neben Schmerzen oder Albträumen mit oberflächlichem, fragmentiertem Schlaf als Folge nächtliche Schweißausbrüche haben, oft eine gute Wirkung von 10-30 mg Amitriptylin in der Nacht. Anticholinergika mit langer Halbwertszeit, wie z.B. 2 mg Tolterodin in der Nacht, können ebenfalls von Nutzen sein.
Nahrungsmittelbedingtes (gustatorisches) Schwitzen
Um Mund und Nase herum gibt es einen evolutionären Rest von parasympathischen Fasern, die Schweißdrüsen innervieren. Der physiologische gustatorische Reflex umfasst sensorische Fasern von der Zunge (Trigeminus), die mit dem Ganglion pterygopalatina verbunden sind, und parasympathische Fasern, die die oronasalen Schweißdrüsen innervieren. Jeder weiß, dass das Gesicht schwitzt, wenn man stark gewürzte Speisen zu sich nimmt.
Die pathologische gustatorische Hyperhidrose ist auf eine sympathische Denervierung der Schweißdrüsen in der Wange mit Reinnervation durch die parasympathischen Fasern zurückzuführen, die normalerweise die oronasalen Speicheldrüsen und/oder Schweißdrüsen innervieren. Diese gustatorische Hyperhidrose tritt nach Speicheldrüsenoperationen auf und wird dann als Frey-Syndrom oder nach Sympathektomien bezeichnet. Eine Schädigung der sympathischen sudomotorischen Nerven kann auch durch Krankheiten wie diabetische Neuropathie oder intrathorakale expansive Prozesse mit gustatorischer Hyperhidrose als Folge auftreten.
Beurteilung des Patienten
Diagnostizieren Sie die der sekundären Hyperhidrose zugrunde liegenden Erkrankungen. Wenn die Anamnese auf eine primäre Hyperhidrose hinweist, müssen keine Proben entnommen werden (Tabelle 1).
Gibt es einen Zusammenhang mit der Einnahme eines Medikaments? Besteht ein Zusammenhang mit einer Operation? Sympathektomie mit kompensatorischer Hyperhidrose oder Speicheldrüsenoperation mit anschließendem nahrungsmittelbedingten (gustatorischen) Schwitzen im Gesicht (Frey-Syndrom)?
Wenn ein B-Symptom vorliegt, ist eine gezielte Untersuchung auf Malignität und Infektion durchzuführen. Liegt eine Denervierung vor, sollte ein kompensatorisches Schwitzen vermutet werden. Liegt asymmetrisches Schwitzen vor, sollte immer eine neurologische Ursache vermutet werden. Untersuchen Sie die hyperhidrotische Seite und die kontralaterale Seite, die nicht selten auch anhidrotisch ist (z. B. beim Horner-Syndrom).
Verstehen Sie die Bedürfnisse des Patienten. Schauen Sie sich alle Stellen an, an denen der Patient Probleme hat, und setzen Sie dann Prioritäten bei den Stellen, die den Patienten am meisten stören. Nächtliches Schwitzen kann für manche ein großes Problem darstellen und muss ebenfalls erfragt werden. Wenn die Prioritäten des Patienten herausgearbeitet sind, erstellen Sie einen Behandlungsplan: Welche Bereiche können mit Botulinumtoxin behandelt werden? Wenn es noch Bereiche gibt, die nicht mit Botulinumtoxin behandelt werden können, kann mit Anticholinergika begonnen werden. Treten nächtliche Schweißausbrüche auf, sollten diese nach Möglichkeit ebenfalls behandelt werden.
Die Vor- und Nachteile der verschiedenen Therapien sollten vor der Behandlung dargelegt werden.
Behandlungsübersicht
Abhängig von der Lokalisation der Hyperhidrose gibt es unterschiedliche Behandlungsmöglichkeiten. Die Behandlung sollte im Hinblick auf Kontraindikationen, Therapieversagen etc. individuell angepasst werden. Die Verfügbarkeit von Medikamenten kann aufgrund fehlender behördlicher Zulassungen von Land zu Land unterschiedlich sein. Im Folgenden werden verschiedene Behandlungsmöglichkeiten beschrieben, und Tabelle 4 enthält Empfehlungen auf der Grundlage der klinischen Leitlinien der International Hyperhidrosis Society16, der Empfehlungen der Multi-Specialty Working Group of the Recognition, Diagnosis and Treatment of Primary Focal Hyperhidrosis17 und der Botulinumtoxin-Behandlung von autonomen Störungen: Focal Hyperhidrosis and Sialorrhea18.
Topische Behandlung
Eine topische Behandlung, z. B. mit Aluminiumchlorid (AlCl), sollte bei allen lokalisierten Hyperhidrosen versucht werden16,17. Die Anwendung auf der Kopfhaut kann jedoch aufgrund der behaarten Haut schwierig sein. AlCl reagiert mit Proteinen in den Schweißkanälen und bildet ein mechanisches Hindernis, das die Schweißbildung verhindert. Die Lösung wird mindestens einmal pro Woche auf die völlig trockene Haut aufgetragen, am besten vor dem Schlafengehen und über Nacht einwirken lassen. Einige Patienten haben Probleme bei der Anwendung der Lösung aufgrund von Hautreizungen.
Botulinumtoxin Typ A (BTX A)
Intradermale, lokale Injektionen mit BTX A stellen eine sehr wirksame Behandlung dar. Für die Indikation axilläre Hyperhidrose19,20 wurden große, randomisierte multizentrische Studien durchgeführt, und mehrere Studien haben auch für andere Lokalisationen eine gute Wirkung gezeigt21-29. BTX A bewirkt eine lokale chemische Denervierung, indem es die Freisetzung von Acetylcholin verhindert. Die Dauer der Wirkung ist von Person zu Person unterschiedlich, und die Behandlung muss in der Regel 1-4 Mal pro Jahr wiederholt werden. Die am häufigsten berichteten Nebenwirkungen sind Trockenheit der Haut und leichte Muskelschwäche. Alle Nebenwirkungen sind in der Regel lokal, vorübergehend und leicht.
Botulinumtoxin Typ B (BTX B)
Der Wirkmechanismus von BTX B ähnelt dem von BTX A, aber die Wirkung auf die α-motorischen Neuronen der Muskeln scheint viel geringer zu sein, da zur Behandlung der zervikalen Dystonie 50-100 mal höhere Dosen erforderlich sind. Neue Forschungsergebnisse zeigen jedoch, dass BTX B in höherem Maße auf eine niedrige Konzentration verdünnt werden kann und dass die schweißhemmende Wirkung von 1 U BTX A der von 1-2 U BTX B entspricht30,31.
Diese Forschungsergebnisse haben Möglichkeiten geschaffen, die Behandlung auf großen Flächen oder in Bereichen zu verabreichen, in denen ein großes Risiko lokaler muskulärer Nebenwirkungen besteht, wie in den Handflächen oder im Gesicht32,33. Patienten mit kraniofazialer Hyperhidrose33, allgemeiner Hyperhidrose oder postmenopausaler Hyperhidrose, bei denen die Einnahme von Östrogenen ungeeignet oder unwirksam ist, können mit relativ geringen Dosen von BTX B behandelt werden. Auch die Hände von Kindern, Musikern oder anderen, bei denen eine lokale Muskelschwäche nicht akzeptabel ist, können mit BTX B behandelt werden, wobei das Risiko von Nebenwirkungen gering ist34. Auf Gruppenbasis könnte die Wirkungsdauer nach der Behandlung mit BTX B etwas kürzer sein als bei BTX A, aber nicht bei allen Personen.
Iontophorese
Die Iontophorese kann eine Alternative bei der Behandlung der palmaren/plantaren Hyperhidrose sein. Mit Hilfe eines schwachen Stroms werden Ionen in die Schweißkanäle geleitet, die im äußersten Abschnitt des Schweißkanals ein Hindernis verursachen. Zu Beginn wird die Behandlung 3-4 Mal pro Woche für jeweils 20-30 Minuten durchgeführt. Danach wird das Intervall verlängert und individuell angepasst, wobei in der Regel 1-4 Behandlungen pro Monat erforderlich sind. Die Behandlung ist für den Patienten zeitaufwändig.
Mikrowellenthermolyse
In den letzten Jahren wurde eine nicht-invasive Methode entwickelt, die eine lokale Zerstörung der Schweißdrüsen durch Mikrowellen (miraDry®) mit zufriedenstellenden und dauerhaften Ergebnissen bewirkt35. Andere invasive oder minimal-invasive Methoden stehen für die isolierte axilläre Hyperhidrose zur Verfügung, wenn miraDry® kontraindiziert ist.
Systemische Medikamente
Verschiedene Arten von oralen anticholinergen Medikamenten können bei multifokaler Hyperhidrose gut wirken und neben BTX zu additiven Effekten führen. Eine Monotherapie ist im Allgemeinen unzureichend wirksam. Aufgrund der systemischen Wirkung ist das Risiko von Nebenwirkungen größer als bei der lokalen Behandlung. Sehr häufig wird über Mundtrockenheit berichtet, darüber hinaus treten Harnverhalt, trockene Augen und Akkommodationsstörungen auf. Hinweise auf ein erhöhtes Demenzrisiko bei höherer kumulativer Einnahme von Anticholinergika haben zu der Forderung geführt, das Bewusstsein für die potenziellen Risiken der Einnahme von Anticholinergika zu schärfen und ihre Einnahme im Laufe der Zeit zu reduzieren (36). In kleinen Studien haben sich perorale Präparate wie Kalziumkanalblocker oder Karbonatanhydrasehemmer (direkte Wirkung auf die Kalziumkanäle der Schweißdrüsen oder die Karbonatanhydrase) und Clonidin als wirksam erwiesen und können ausprobiert werden.
Endoskopische thorakale Sympathektomie (ETS)
Aufgrund der Häufigkeit schwerer und irreversibler Nebenwirkungen wird die ETS in Schweden nicht mehr durchgeführt. Das Nebenwirkungsprofil ist ungünstig mit akuten und chronischen Nebenwirkungen. Die häufigste gemeldete Nebenwirkung ist kompensatorisches Schwitzen (in mehreren Studien wurde über eine Häufigkeit von 80-95 % berichtet) und kann zu einer lebenslangen Behinderung führen, die für viele eine wesentlich größere Störung darstellt als die, die den Eingriff rechtfertigte (siehe Fallbeschreibung)37,38.
In Ländern, in denen ETS noch durchgeführt wird, müssen die Patienten sorgfältig ausgewählt und aufgeklärt werden, damit sie die Möglichkeit einer begrenzten Wirksamkeit und die Risiken von Komplikationen, einschließlich, aber nicht beschränkt auf kompensatorisches Schwitzen, vollständig verstehen16. Diese Behandlung sollte die letzte Option sein16,17.
| Option | Axilläre Hyperhidrose | Palmarhyperhidrose | Plantarhyperhidrose | Craniofaziale Hyperhidrose | Gustatorische Hyperhidrose | Torso (kompensatorische Hyperhidrose) |
|---|---|---|---|---|---|---|
| 1st | Topische Behandlung (z.z. B. AlCl) |
Topische Behandlung (z. B.. AlCl) / Iontophorese |
Topische Behandlung (z. B. AlCl) / Iontophorese |
Topische Behandlung (z. B. AlCl)† |
Topische Behandlung (z. B. AlCl) / Botulinumtoxin |
Botulinumtoxin |
| 2nd | Botulinumtoxin / Mikrowellenthermolyse | Botulinumtoxin | Botulinumtoxin | Botulinumtoxin | Topische Behandlung (z.z. B. AlCl) |
Systemische Medikamente (z. B. Anticholinergika) |
| 3. | Lokale Schweißdrüsenablation | Systemische Medikamente (z. B. Anticholinergika) | Systemische Medikamente (z. B. Anticholinergika) | Systemische Medikamente (z.B. Anticholinergika) | Systemische Medikamente (z.B. Anticholinergika) | |
| 4. | Systemische Medikamente (z.B. Anticholinergika) | (ETS)* | (ETS)* | |||
| 5. | (ETS)* |
Tabelle 4: Behandlungsempfehlungen auf der Grundlage der klinischen Leitlinien der International Hyperhidrosis Society16, der Empfehlungen der Multi-Specialty Working Group of the Recognition, Diagnosis and Treatment of Primary Focal Hyperhidrosis17 und der Botulinumtoxin-Behandlung von autonomen Störungen: Focal Hyperhidrosis and Sialorrhea.18
† Die Anwendung auf der Kopfhaut kann aufgrund der behaarten Haut schwierig sein.
*In Ländern, in denen die endoskopische thorakale Sympathektomie (ETS) immer noch durchgeführt wird, müssen die Patienten sorgfältig ausgewählt und aufgeklärt werden, um die Möglichkeit einer begrenzten Wirksamkeit und die Risiken von Komplikationen, einschließlich, aber nicht beschränkt auf kompensatorisches Schwitzen, vollständig zu verstehen16.
Schlussfolgerung
Hyperhidrose ist eine weit verbreitete Störung, die in der Regel idiopathisch ist, aber auch als Folge von Krankheiten auftreten kann, die mehrere Fachgebiete betreffen. Untersuchungen zeigen, dass die Lebensqualität von Patienten mit Hyperhidrose stark beeinträchtigt ist. Mit den heutigen Behandlungsmethoden kann eine individuell angepasste Therapie zu sehr guten Ergebnissen führen.
- Schlereth T, Dieterich M, Birklein F. Hyperhidrosis–Ursachen und Behandlung des verstärkten Schwitzens. Deutsches Arzteblatt international. 2009 Jan;106(3):32-7.
- Swartling C, Brismar K, Aquilonius SM, Naver H, Rystedt A, Rosell K. . Lakartidningen. 2011 Nov 23-29;108(47):2428-32.
- Grammer K, Fink B, Neave N. Human pheromones and sexual attraction. European journal of obstetrics, gynecology, and reproductive biology. 2005 Feb 1;118(2):135-42.
- Iwase S, Ikeda T, Kitazawa H, Hakusui S, Sugenoya J, Mano T. Altered response in cutaneous sympathetic outflow to mental and thermal stimuli in primary palmoplantar hyperhidrosis. Journal of the autonomic nervous system. 1997 Jun 6;64(2-3):65-73.
- Strutton DR, Kowalski JW, Glaser DA, Stang PE. US-Prävalenz der Hyperhidrose und Auswirkungen auf Personen mit axillärer Hyperhidrose: Ergebnisse einer nationalen Umfrage. Zeitschrift der Amerikanischen Akademie für Dermatologie. 2004 Aug;51(2):241-8.
- Kaufmann H, Saadia D, Polin C, Hague S, Singleton A, Singleton A. Primary hyperhidrosis–evidence for autosomal dominant inheritance. Clin Auton Res. 2003 Apr;13(2):96-8.
- Kim WO, Kil HK, Yoon KB, Yoo JH. Behandlung der generalisierten Hyperhidrose mit Oxybutynin bei postmenopausalen Patientinnen. Acta dermato-venereologica. 2010 May;90(3):291-3.
- Hongbo Y, Thomas CL, Harrison MA, Salek MS, Finlay AY. Die Wissenschaft der Lebensqualität in die Praxis umsetzen: Was bedeuten die Ergebnisse des dermatologischen Lebensqualitätsindexes? Das Journal für investigative Dermatologie. 2005 Oct;125(4):659-64.
- Swartling C, Rystedt A, Brismar K, Naver H, Norman P, Dizdarevic A. . Ugeskrift for laeger. 2016 Feb 8;178(6):V04150291.
- Vermeulen A. Diagnosis of partial androgen deficiency in the aging male. Annales d’endocrinologie. 2003 Apr;64(2):109-14.
- Berg G, Gottwall T, Hammar M, Lindgren R. Climacteric symptoms among women aged 60-62 in Linkoping, Sweden, in 1986. Maturitas. 1988 Oct;10(3):193-9.
- Connor KM, Cook JL, Davidson JR. Botulinumtoxin-Behandlung der sozialen Angststörung mit Hyperhidrose: eine placebokontrollierte Doppelblindstudie. The Journal of clinical psychiatry. 2006 Jan;67(1):30-6.
- Kreyden OP, Schmid-Grendelmeier P, Burg G. Idiopathic localized unilateral hyperhidrosis: case report of successful treatment with botulinum toxin type A and review of the literature. Archives of Dermatology. 2001 Dec;137(12):1622-5.
- Mold JW, Roberts M, Aboshady HM. Prävalenz und Prädiktoren von Nachtschweiß, Tagschweiß und Hitzewallungen bei älteren Patienten in der Primärversorgung: eine OKPRN-Studie. Annals of family medicine. 2004 Sep-Oct;2(5):391-7.
- Kiely JL, Murphy M, McNicholas WT. Subjektive Wirksamkeit der nasalen CPAP-Therapie beim obstruktiven Schlafapnoe-Syndrom: eine prospektive kontrollierte Studie. Eur Respir J. 1999 May;13(5):1086-90.
- International Hyperhidrosis Society. Algorithms Hyperhidrosis. http://www.sweathelp.org/treatments-hcp/clinical-guidelines.html .
- Hornberger J, Grimes K, Naumann M, Glaser DA, Lowe NJ, Naver H, et al. Recognition, diagnosis, and treatment of primary focal hyperhidrosis. Zeitschrift der Amerikanischen Akademie für Dermatologie. 2004 Aug;51(2):274-86.
- Hosp C, Naumann MK, Hamm H. Botulinum Toxin Treatment of Autonomic Disorders: Focal Hyperhidrosis and Sialorrhea. Seminars in Neurology. 2016 Feb;36(1):20-8.
- Heckmann M, Ceballos-Baumann AO, Plewig G. Botulinum toxin A for axillary hyperhidrosis (excessive sweating). The New England Journal of Medicine. 2001 Feb 15;344(7):488-93.
- Naumann M, Lowe NJ. Botulinumtoxin Typ A in der Behandlung der beidseitigen primären axillären Hyperhidrose: randomisierte, parallele Gruppen-, doppelblinde, placebokontrollierte Studie. BMJ (Clinical research ed. 2001 Sep 15;323(7313):596-9.
- Schnider P, Binder M, Auff E, Kittler H, Berger T, Wolff K. Double-blind trial of botulinum A toxin for the treatment of focal hyperhidrosis of the palms. The British journal of dermatology. 1997 Apr;136(4):548-52.
- Lowe NJ, Yamauchi PS, Lask GP, Patnaik R, Iyer S. Efficacy and safety of botulinum toxin type a in the treatment of palmar hyperhidrosis: a double-blind, randomized, placebo-controlled study. Dermatol Surg. 2002 Sep;28(9):822-7.
- Campanati A, Bernardini ML, Gesuita R, Offidani A. Plantare fokale idiopathische Hyperhidrosis und Botulinumtoxin: eine Pilotstudie. Eur J Dermatol. 2007 Jan-Feb;17(1):52-4.
- Vadoud-Seyedi J. Treatment of plantar hyperhidrosis with botulinum toxin type A. International journal of dermatology. 2004 Dec;43(12):969-71.
- Hexsel DM, Dal’forno T, Hexsel CL. Inguinale oder Hexsels Hyperhidrosis. Clinics in Dermatology. 2004 Jan-Feb;22(1):53-9.
- Kim WO, Kil HK, Yoon KB, Noh KU. Botulinumtoxin: eine Behandlung für kompensatorische Hyperhidrose am Rumpf. Dermatol Surg. 2009 May;35(5):833-8; Diskussion 8.
- Ferraro G, Altieri A, Grella E, D’Andrea F. Botulinumtoxin: 28 Patienten, die vom Frey-Syndrom betroffen sind, behandelt mit intradermalen Injektionen. Plastische und rekonstruktive Chirurgie. 2005 Jan;115(1):344-5
- Kinkelin I, Hund M, Naumann M, Hamm H. Effective treatment of frontal hyperhidrosis with botulinum toxin A. The British journal of dermatology. 2000 Oct;143(4):824-7.
- Naver H, Swartling C, Aquilonius SM. Behandlung der fokalen Hyperhidrose mit Botulinumtoxin Typ A. Kurzer Überblick über die Methodik und 2 Jahre Erfahrung. Eur J Neurol. 1999;6 (suppl 4):S117-20.
- Rystedt A, Swartling C, Naver H. Anhidrotische Wirkung von intradermalen Injektionen von Botulinumtoxin: ein Vergleich verschiedener Produkte und Konzentrationen. Acta dermato-venereologica. 2008;88(3):229-33.
- Rystedt A, Karlqvist M, Bertilsson M, Naver H, Swartling C. Effect of botulinum toxin concentration on reduction in sweating: a randomized, double-blind study. Acta dermato-venereologica. 2013 Nov;93(6):674-8.
- Swartling C, Farnstrand C, Abt G, Stalberg E, Naver H. Side-effects of intradermal injections of botulinum A toxin in the treatment of palmar hyperhidrosis: a neurophysiological study. Eur J Neurol. 2001 Sep;8(5):451-6.
- Karlqvist M, Rosell K, Rystedt A, Hymnelius K, Swartling C. Botulinum toxin B in the treatment of craniofacial hyperhidrosis. J Eur Acad Dermatol Venereol. 2013 Oct 3.
- Rosell K, Hymnelius K, Swartling C. Botulinumtoxin Typ a und B improve quality of life in patients with axillary and palmar hyperhidrosis. Acta dermato-venereologica. 2013 May 2;93(3):335-9.
- Hong HC, Lupin M, O’Shaughnessy KF. Klinische Bewertung eines Mikrowellengeräts zur Behandlung der axillären Hyperhidrose. Dermatol Surg. 2012 May;38(5):728-35. PubMed PMID: 22452511.
- Gray SL, Anderson ML, Dublin S, Hanlon JT, Hubbard R, Walker R, et al. Cumulative use of strong anticholinergics and incident dementia: a prospective cohort study. JAMA Internal Medicine. 2015 Mar;175(3):401-7. PubMed PMID: 25621434.
- Furlan AD, Mailis A, Papagapiou M. Are we paying a high price for surgical sympathectomy? Eine systematische Literaturübersicht über Spätkomplikationen. The journal of pain : official journal of the American Pain Society. 2000 Winter;1(4):245-57.
- Walles T, Somuncuoglu G, Steger V, Veit S, Friedel G. Long-term efficiency of endoscopic thoracic sympathicotomy: survey 10 years after surgery. Interaktive Herz-, Gefäß- und Thoraxchirurgie. 2009 Jan;8(1):54-7