Top Contributors – Jacintha McGahan and Kim Jackson
Einführung
Dysarthrie gehört zu einer Kategorie von neurogenen Sprachstörungen, die sich durch eine Anomalie in der Stärke, Geschwindigkeit, Verfügbarkeit, Stabilität, Tonus oder Genauigkeit der Bewegungen, die für die Atmung, phonatorische, resonatorische, artikulatorische oder prosodische Merkmale der Spracherzeugung notwendig sind.
Diese Anomalien sind das Ergebnis eines oder mehrerer sensomotorischer Probleme, einschließlich Schwäche oder Lähmung, Inkoordination, unwillkürlicher Bewegungen oder eines unangemessenen, verminderten oder inkonstanten Muskeltonus. Dysarthrie kann die Verständlichkeit von Sprache, die Realitätsnähe von Sprache oder beides negativ beeinflussen. Man muss sich bewusst sein, dass die Intelligenz bei einigen Sprechern mit Dysarthrie normal sein kann. Dysarthrie kann mit anderen neurogenen Sprach-, kognitiven und Schluckstörungen koexistieren.
Mechanismus der Verletzung / pathologischer Prozess
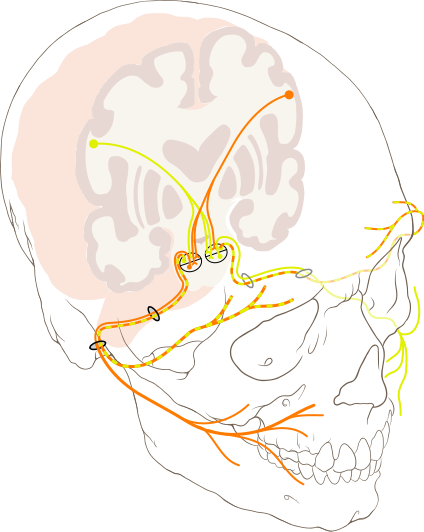
Die Schädigung des Nervensystems verursacht eine Hypotonie in den Muskeln, die Sprachlaute erzeugen. Dies kann die Muskeln in einem oder mehreren der folgenden Bereiche betreffen:
- Gesicht
- Lippen
- Zunge
- Hals
- Obere Atemwege
Die neurologischen Schäden, die zu Dysarthrie führen können, können von:
- Angeboren: Zerebralparese, Chiari-Malformation, angeborene suprabulbäre Lähmung, Syringomyelie, Syringobulbia.
- Degenerative Erkrankungen: Amyotrophe Lateralsklerose (ALS), Parkinson-Krankheit, progressive supranukleäre Lähmung, zerebelläre Degeneration, kortikobasale Degeneration, Atrophie des multiplen Systems, Friedreich-Ataxie, Chorea Huntington, olivopontozerebelläre Atrophie, spinozerebelläre Ataxie, Ataxia telangiectasia.
- Demyelinisierende und entzündliche Erkrankungen: Multiple Sklerose, Enzephalitis, Guillain-Barré und assoziierte Autoimmunerkrankungen, Meningitis, multifokale Leukoenzephalopathie.
- Infektionskrankheiten: erworbenes Immundefizienzsyndrom (AIDS), Creutzfeldt-Jakob-Krankheit, Herpes zoster, infektiöse Enzephalopathie, Tuberkulose des Zentralnervensystems, Poliomyelitis.
- Neoplastische Erkrankungen: Tumore des Zentralnervensystems; Tumore des Großhirns, Kleinhirns oder Hirnstamms; paraneoplastische Kleinhirndegeneration.
- Andere neurologische Erkrankungen: Hydrozephalus, Meige-Syndrom, myoklonische Epilepsie, Neuroakanthozytose, Strahlennekrose, Sarkoidose, Anfallsleiden, Tourette-Syndrom, Chorea gravidarum
- Toxische/metabolische Erkrankungen: Alkohol, Botulismus, Kohlenmonoxidvergiftung, zentrale pontine Myelinolyse, Schwermetall- oder chemische Toxizität, hepatozerebrale Degeneration, Hypothyreose, hypoxische Enzephalopathie, Lithiumtoxizität, Morbus Wilson.
- Trauma: traumatische Hirnverletzung, chronische traumatische Enzephalopathie, Nackentrauma, neurochirurgisches/postoperatives Trauma, Schädelfraktur.
- Gefäßkrankheiten: Schlaganfall (hämorrhagisch oder nicht hämorrhagisch), Moyamoya-Krankheit, anoxische oder hypoxische Enzephalopathie, arteriovenöse Fehlbildungen.
Inzidenz und Prävalenz
- Schlaganfall: Schätzungsweise 8%-60% der Patienten mit Schlaganfall weisen eine Dysarthrie auf.
- Traumatische Hirnverletzung: Etwa 10%-65% der Patienten nach einem Schädel-Hirn-Trauma haben Dysarthrie.
- Parkinson-Krankheit: Schätzungen zufolge sind etwa 70-100 % der Patienten nach einer Parkinson-Erkrankung von Dysarthrie betroffen.
- Multiple Sklerose: Zwischen 25 % und 50 % der Patienten mit Multipler Sklerose weisen zu irgendeinem Zeitpunkt im Verlauf ihrer Erkrankung Dysarthrie auf.
- Amyotrophe Lateralsklerose: Dysarthrie kann bei bis zu 30 % der Patienten mit dieser Erkrankung als Anfangssymptom auftreten, wobei relativ alle Patienten in späteren Stadien Dysarthrie entwickeln.
Klinische Präsentation
Abhängig vom Ort der neurologischen Schädigung sind verschiedene Arten von Dysarthrie beschrieben worden;
- Schlaff: verbunden mit Erkrankungen des unteren motorischen Neuronensystems und/oder der Muskulatur, zum Beispiel Schädigungen des peripheren Nervensystems (PNS). Kennzeichnend sind Schwierigkeiten bei der Aussprache von Konsonanten.
- Spastisch: im Zusammenhang mit bilateralen Erkrankungen des oberen motorischen Neuronensystems. Die Patienten können neben Muskelschwäche und abnormalen Reflexen auch Sprachprobleme haben.
- Ataktisch: verbunden mit Erkrankungen der zerebellären Steuereinheit. Symptome sind undeutliche Sprache und mangelnde Koordination.
- Hypokinetisch: verbunden mit einer Schwäche der Basalganglien-Steuerungseinheit, z. B. bei neurodegenerativen Krankheiten wie Parkinson und Huntington. Zeigt sich in Form einer leisen, gehauchten oder monotonen Stimme, Schwierigkeiten beim Einleiten von Sätzen, Stottern oder undeutlicher Sprache, Schwierigkeiten bei der Aussprache von Konsonanten, Steifheit oder mangelnder Bewegung in Gesicht und Nacken, Schluckbeschwerden, die zu Sabber und Zittern oder Muskelkrämpfen führen können.
- Hyperkinetisch: im Zusammenhang mit einer Erkrankung der Basalganglien-Steuereinheit. Zu den Symptomen gehören undeutliches oder langsames Sprechen, zittrige Stimme, Kurzatmigkeit oder Müdigkeit beim Sprechen, Muskelkrämpfe und -zittern, unwillkürliche zuckende oder schlackernde Bewegungen oder atypischer Muskeltonus.
- Unilaterales oberes motorisches Neuron: verbunden mit einseitigen Störungen des oberen motorischen Neuronensystems
- Gemischt: Mischung verschiedener Dysarthrie-Typen (z. B. spastisch-ataktisch; schlaff-spastisch)
- Unbestimmt: beobachtete Merkmale passen zu einer Dysarthrie, lassen sich aber nicht eindeutig einem der identifizierten Dysarthrie-Typen zuordnen.
Diagnostische Verfahren
Physiotherapeuten, die Patienten mit neurogenen Erkrankungen behandeln, können beim Screening auf Dysarthrie helfen. Dieses Screening ist nicht erforderlich, um eine Diagnose zu stellen oder den Schweregrad und die Merkmale von Sprachdefiziten im Zusammenhang mit Dysarthrie zu beschreiben, sondern um die Notwendigkeit zusätzlicher Untersuchungen aufzuzeigen. Die Beurteilung von Patienten mit Verdacht auf Dysarthrie sollte von einem Logopäden durchgeführt werden.
Zielgerichtete Maßnahmen, die ein Physiotherapeut beurteilen könnte und die als Bestandteil der nicht-sprachlichen Untersuchung enthalten sind;
- Durchführung einer Hirnnervenuntersuchung (CN V, VII, IX, X, XI, XII) zur Untersuchung der Gesichts-, Mund-, Kehlkopf- und Kehlkopffunktion und -symmetrie
- Beobachtung des Gesichts- und Halsmuskeltonus, sowohl in Ruhe als auch bei nicht-sprachlichen Aktivitäten.
Ergebnismessungen
- PATA und PATAKA Tests: Die Patienten werden aufgefordert, die zweisilbige Phrase „PATA“ oder „PATAKA“ so oft wie möglich in einer bestimmten Zeitspanne zu sagen, z.B. PATA 10 Sekunden und PATAKA 15 Sekunden lang.
- Mundmotorische Untersuchung: Teil der Boston Diagnostic Aphasia-Untersuchung sind wiederholte Artikulationen bestimmter Wörter und wiederholte motorische Bewegungen, die als Summe bestimmter kategorialer Regelungen bewertet werden.
- Assessment of the Intelligibility of Dysarthric Speech (AIDS) Test: Hierbei wird ein standardisiertes Vokabular von Sprachproben von Patienten aufgezeichnet und anschließend auf Verständlichkeit bewertet.
- Keksdiebstahl-Bildbeschreibungsaufgabe der Bostoner Aphasieuntersuchung: Ein Patient wird gebeten, die Szene auf dem Bild eines Kindes, das einen Keks stiehlt, detailliert zu beschreiben. Die Punktzahl ergibt sich aus der Gesamtzahl der verständlichen Wörter in einem Zeitraum von 2 Minuten.
Behandlung / Interventionen
Logopäden und Sprachtherapeuten setzen bei der Behandlung von Dysarthrie eine Reihe von Interventionen ein, darunter Verhaltens- und Kompensationsmethoden, Training mit Gesprächspartnern, Beratung und Sprachsupplementierung. Zungen- und Lippenübungen werden bei der Behandlung von Dysarthrie häufig eingesetzt, um die Spannung, Ausdauer und Kraft der schwachen Muskeln zu erhöhen. Diese Übungen, die als Sprachmechanismusübungen oder nichtsprachliche oromotorische Übungen (NSOMEx) bezeichnet werden, haben eine lange Tradition in der Behandlung von Dysarthrie. Trotz der häufigen Verwendung von NSOMExs wird ihre fortgesetzte Anwendung nicht durch eindeutige Beweise für eine Verbesserung des Sprechens unterstützt und steht oft im Widerspruch zu aktuellen Expertenvermutungen.
Zusätzliche Behandlungen, die direkt auf die Subsysteme der Sprachproduktion abzielen, umfassen solche, die sich auf die Atmung auswirken und bei denen Physiotherapeuten bei der Dysarthrie-Rehabilitation helfen können;
- Haltungsanpassungen, wie z. B. aufrechtes Sitzen, um die Atemunterstützung für das Sprechen zu verbessern.
- Tiefes Einatmen vor Beginn der Sprachvokalisation, genannt vorbereitendes Einatmen.
- Verwendung optimaler Atemgruppen beim Sprechen, so dass bei jedem Atemzug nur so viele Wörter gesprochen werden, wie mit Leichtigkeit gebildet werden können.
- Training der Ausatmungsmuskulatur, um die Kraft der Ausatmungsmuskeln zu entwickeln. Der Patient bläst mit ausreichender Anstrengung in ein unter Druck stehendes Gerät, um eine vorgegebene Schwelle zu überschreiten.
- Durch Training der inspiratorischen Muskulatur wird die Kraft der inspiratorischen Muskeln entwickelt, um längere oder wiederholte Einatmungen besser zu ermöglichen. Der Patient benutzt ein Handgerät, das so eingestellt ist, dass ein minimaler Inspirationsdruck erforderlich ist, damit die Inspiration fortgesetzt werden kann.
- Übungen zur maximalen Vokalverlängerung, um die Länge und das Volumen der Sprache zu verbessern.
- Übungen zur kontrollierten Ausatmung, bei denen die Luft langsam über einen bestimmten Zeitraum ausgeatmet wird, um die Kontrolle über die Ausatmung beim Sprechen zu verbessern.
- Übungen außerhalb der Sprache, um den subglottalen Luftdruck und die Atmungsunterstützung zu verbessern, z. B. durch Pusten in ein Wasserglasmanometer.
Atemmuskeltraining hat sich bei der Behandlung von Dysarthrie als wirksam erwiesen. Eine kürzlich durchgeführte prospektive RCT, die darauf abzielte, die Wirksamkeit eines kombinierten inspiratorischen und exspiratorischen Atemmuskeltrainings (RMT) im Hinblick auf die Schluckfunktion, die Lungenfunktion, die funktionelle Leistungsfähigkeit und die Dysarthrie bei Patienten nach einem Schlaganfall zu untersuchen, zeigt. Diese Studie kam zu dem Schluss, dass ein 6-wöchiges kombiniertes inspiratorisches und exspiratorisches RMT eine praktikable Ergänzung der Therapie für Schlaganfallpatienten ist, um den Ermüdungsgrad, die Atemmuskelkraft, das Lungenvolumen, den Atemfluss und die Dysarthrie zu verbessern. Im Vergleich dazu untersuchte eine weniger aktuelle Studie die Auswirkungen des exspiratorischen Muskelkrafttrainings (EMST) auf die Stimmproduktion, Dysarthrie und stimmbezogene Lebensqualität bei Patienten mit Multipler Sklerose (PwMS). Diese Studie kam zu dem Schluss, dass EMST die exspiratorische Muskelkraft verbessert, aber die objektiven und subjektiven Elemente der Stimm-/Sprachproduktion bei PwMS statistisch nicht verändert. Diese spätere Studie untersuchte jedoch nur die Auswirkungen des exspiratorischen Muskeltrainings auf die Ergebnisse, während die neuere RCT ein kombiniertes inspiratorisches und exspiratorisches Muskeltraining untersuchte.
Differenzialdiagnose
Verschiedene Dysarthrie-Typen, z. B. ataktische, hyperkinetische und unilaterale obere motorische Neuronen, können einige Merkmale mit der Apraxie des Sprechens teilen und können schwer zu differenzieren sein. Ein Vergleich ist das Vorhandensein oder Fehlen von Muskelschwäche oder Spastizität. Sprachapraxie geht nicht mit Muskelschwäche oder Spastik einher, es sei denn, es liegt gleichzeitig eine Dysarthrie vor.
Aphasie beeinträchtigt das Sprachverständnis und den Sprachausdruck sowohl in gesprochener als auch in geschriebener Form; Dysarthrie beeinträchtigt nur die Sprachproduktion. Daher kann die Beurteilung des schriftlichen Sprachausdrucks in Verbindung mit der Beurteilung des schriftlichen Sprachverständnisses gerechtfertigt sein, um eine eindeutige Diagnose zu stellen.
Schließlich werden Logopäden die Auswirkungen der Kultur und der sprachlichen Komponenten auf die Kommunikationsweise des Patienten und die möglichen Auswirkungen der Erkrankung auf die Funktion beurteilen. Diversifikationen im Dialekt sollten berücksichtigt werden, bevor eine fehlerhafte Linguistik markiert wird, da sie möglicherweise nicht Teil der gesprochenen Sprache oder des Dialekts des Patienten zu Beginn der Verletzung oder Krankheit waren.
Ressourcen
American Speech-Language-Hearing Association
- 1.0 1.1 1.2 Duffy JR. Motor Speech Disorders: Substrates, Differential Diagnosis, and Management, 3rd edn. St. Louis, MO: Elsevier, Mosby. 2013.
- 2.0 2.1 2.2 2.3 2.4 2.5 2.6 American Speech-Language-Hearing Association. Dysarthria in Adults. Verfügbar unter: https://www.asha.org/PRPSpecificTopic.aspx?folderid=8589943481§ion=Overview .
- Medizinische Nachrichten heute. Was man über Dysarthrie wissen sollte. Verfügbar unter: https://www.medicalnewstoday.com/articles/327362 .
- Clark HM, Solomon NP. Muskeltonus und der Sprachpathologe: Definitionen, Neurophysiologie, Bewertung und Interventionen. Perspectives on Swallowing and Swallowing Disorders (Dysphagia). 2012 Mar;21(1):9-14.
- University of Leicester. Untersuchung der Hirnnerven – Demonstration. Verfügbar unter: https://www.youtube.com/watch?v=jdaq-Ecz7Co
- Singh A, Epstein E, Myers LM, Farmer JM, Lynch DR. Klinische Messungen der Dysarthrie bei Friedreich-Ataxie. Movement disorders. 2010 Jan 15;25(1):108-11.
- 7.0 7.1 7.2 MacKenzie C, Muir M, Allen C, Jensen A. Non-speech oro-motor exercises in post-stroke dysarthria intervention: a randomized feasibility trial. International Journal of Language & Communication Disorders. 2014 Sep;49(5):602-17.
- Hustad KC, Weismer G. Interventionen zur Verbesserung der Verständlichkeit und des kommunikativen Erfolgs von Sprechern mit Dysarthrie. Motorische Sprachstörungen. 2007:217-28.
- . Video Model: Mundmotorische Übungen für die Sprachtherapie. Verfügbar unter: https://www.youtube.com/watch?v=WgXwVlEi2JY
- 10.0 10.1 Liaw MY, Hsu CH, Leong CP, Liao CY, Wang LY, Lu CH, Lin MC. Atemmuskeltraining bei Schlaganfallpatienten mit Atemmuskelschwäche, Dysphagie und Dysarthrie – eine prospektive randomisierte Studie. Medicine. 2020 Mar 1;99(10):e19337.
- Chiara T, Martin D, Sapienza C. Expiratory muscle strength training: speech production outcomes in patients with multiple sclerosis. Neurorehabilitation and neural repair. 2007 May;21(3):239-49.
- Bislick L, McNeil M, Spencer KA, Yorkston K, Kendall DL. Die Natur der Fehlerkonsistenz bei Personen mit erworbener Sprechapraxie und Aphasie. American Journal of Speech-Language Pathology. 2017 Jun 22;26(2S):611-30.