- Was ist Psoriasis?
- Wer bekommt Psoriasis?
- Was verursacht Psoriasis?
- Was sind die klinischen Merkmale der Psoriasis?
- Wie wird die Psoriasis klassifiziert?
- Typen der Psoriasis
- Psoriasis guttata
- Chronische Plaque-Psoriasis
- Flexurale Psoriasis
- Skalp-Psoriasis
- Sebopsoriasis
- Palmoplantar-Psoriasis
- Nagelpsoriasis
- Erythrodermische Psoriasis
- Wie unterscheiden sich die klinischen Merkmale bei den verschiedenen Hauttypen?
- Plaque-Psoriasis bei farbiger Haut
- Faktoren, die die Psoriasis verschlimmern
- Gesundheitszustände im Zusammenhang mit Schuppenflechte
- Wie wird Psoriasis diagnostiziert?
- Bewertung der Psoriasis
- Behandlung der Schuppenflechte
- Allgemeine Ratschläge
- Topische Therapie
- Phototherapie
- Systemische Therapie
- Biologika
Was ist Psoriasis?
Psoriasis ist eine chronisch entzündliche Hauterkrankung, die sich durch klar abgegrenzte, rote und schuppige Plaques (verdickte Haut) auszeichnet. Sie wird in verschiedene Subtypen eingeteilt.
Wer bekommt Psoriasis?
Schuppenflechte betrifft 2-4 % der Männer und Frauen. Sie kann in jedem Alter beginnen, auch in der Kindheit, und erreicht ihren Höhepunkt im Alter von 15-25 Jahren und 50-60 Jahren. Sie bleibt in der Regel lebenslang bestehen und schwankt in Umfang und Schweregrad. Sie tritt besonders häufig bei Kaukasiern auf, kann aber Menschen aller Rassen betreffen. Etwa ein Drittel der Patienten mit Psoriasis hat Familienmitglieder mit Psoriasis.
Was verursacht Psoriasis?
Psoriasis ist multifaktoriell bedingt. Sie wird als immunvermittelte entzündliche Erkrankung (IMID) eingestuft.
Genetische Faktoren sind wichtig. Das genetische Profil einer Person beeinflusst die Art der Psoriasis und das Ansprechen auf die Behandlung.
Genomweite Assoziationsstudien berichten, dass der Histokompatibilitätskomplex HLA-C*06:02 (früher bekannt als HLA-Cw6) mit früh einsetzender Psoriasis und Psoriasis guttata assoziiert ist. Dieser Haupthistokompatibilitätskomplex wird nicht mit Arthritis, Nageldystrophie oder spät einsetzender Psoriasis in Verbindung gebracht.
Theorien über die Ursachen der Psoriasis müssen erklären, warum die Haut rot, entzündet und verdickt ist. Es ist klar, dass Immunfaktoren und entzündliche Zytokine (Botenstoffe) wie IL1β und TNFα für die klinischen Merkmale der Psoriasis verantwortlich sind. Aktuelle Theorien befassen sich mit dem TH17-Signalweg und der Freisetzung des Zytokins IL17A.
Was sind die klinischen Merkmale der Psoriasis?
Psoriasis zeigt sich in der Regel mit symmetrisch verteilten, roten, schuppenden Plaques mit gut definierten Rändern. Die Schuppen sind typischerweise silbrig-weiß, außer in Hautfalten, wo die Plaques oft glänzend erscheinen und eine feuchte, schuppende Oberfläche haben können. Am häufigsten sind Kopfhaut, Ellenbogen und Knie betroffen, aber jede Hautpartie kann in Mitleidenschaft gezogen werden. Die Plaques sind in der Regel ohne Behandlung sehr hartnäckig.
Der Juckreiz ist meist leicht, kann aber bei einigen Patienten schwerwiegend sein und zu Kratzen und Lichenifikation (verdickte, ledrige Haut mit verstärkten Hautmarkierungen) führen. Es können schmerzhafte Hautrisse oder -fissuren auftreten.
Wenn die Psoriasis-Plaques abklingen, können sie braune oder blasse Flecken hinterlassen, die über mehrere Monate hinweg verblassen können.
Wie wird die Psoriasis klassifiziert?
Bestimmte Merkmale der Psoriasis können kategorisiert werden, um geeignete Untersuchungen und Behandlungspfade zu bestimmen. Es kann zu Überschneidungen kommen.
- Frühes Erkrankungsalter < 35 Jahre (75%) vs. spätes Erkrankungsalter > 50 Jahre
- Akut z.B. Psoriasis guttata vs. chronische Plaque-Psoriasis
- Lokalisiert z.B. Kopfhaut, palmoplantare Psoriasis vs. generalisierte Psoriasis
- Kleine Plaques < 3 cm vs. große Plaques > 3 cm
- Dünne Plaques vs. dicke Plaques
- Nagelbeteiligung vs. keine Nagelbeteiligung
Typen der Psoriasis
Typische Muster der Psoriasis.
Post-.Streptokokken-bedingte akute Psoriasis guttata
- Verbreitete kleine Plaques
- Häufig verschwindet sie nach einigen Monaten
Psoriasis guttata
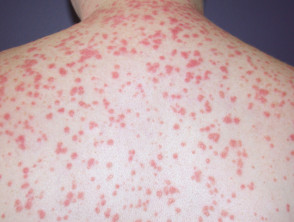
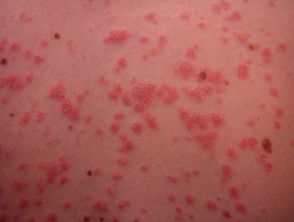
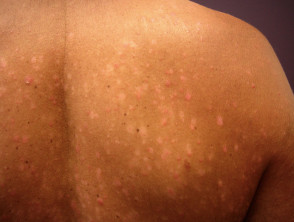
Kleine Plaque-Psoriasis
- Häufig spätes Eintrittsalter
- Plaques < 3 cm
Chronische Plaque-Psoriasis
- Persistent und behandlungs-resistent
- Plaques > 3 cm
- Häufigst betroffen sind Ellenbogen, Knie und unterer Rücken
- Reichweite von leicht bis sehr ausgedehnt
Chronische Plaque-Psoriasis
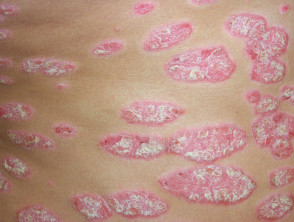
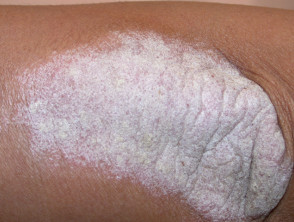
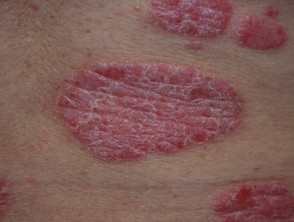
Instabile Plaque-Psoriasis
- Die schnelle Ausbreitung bestehender oder neuer Plaques
- Koebner-Phänomen: Neue Plaques an verletzten Hautstellen
- Ausgelöst durch Infektionen, Stress, Medikamente oder Medikamentenentzug
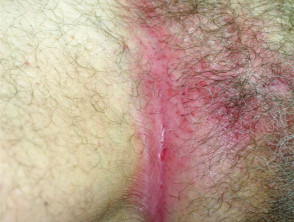
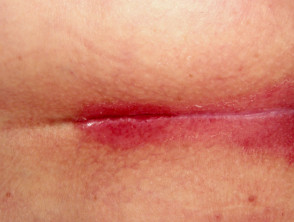
Flexurale Psoriasis
- Betroffen sind Körperfalten und Genitalien
- Glatt, gut
- Kolonisiert durch Candida-Hefen
Flexurale Psoriasis
Schuppenflechte auf der Kopfhaut
- Oft die erste oder einzige Stelle Psoriasis
Skalp-Psoriasis
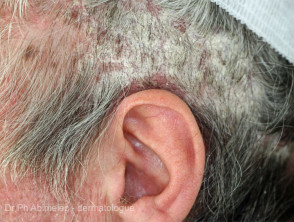
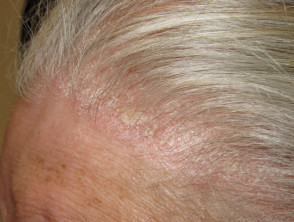
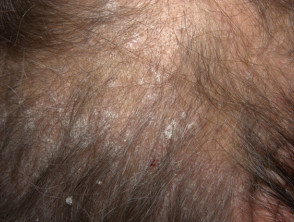
Sebopsoriasis
- Überlappung von seborrhoischer Dermatitis und Psoriasis
- Befällt Kopfhaut, Gesicht, Ohren und Brust
- Kolonisiert durch Malassezia
Sebopsoriasis
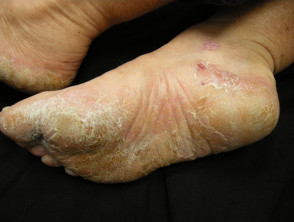
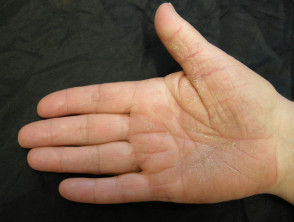
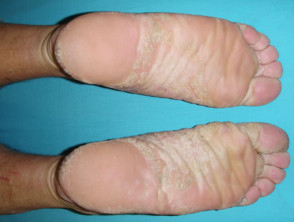
Palmoplantare Psoriasis
- Palmen und/oder Fußsohlen
- Keratodermie
- Schmerzhafte Rissbildung
Palmoplantar-Psoriasis
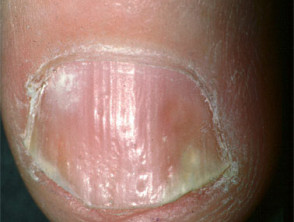
Nagelpsoriasis
- Lochfraß, Onycholyse, Vergilbung und Rillenbildung
- Assoziiert mit entzündlicher Arthritis
Nagelpsoriasis
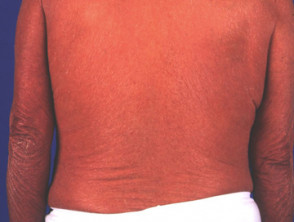
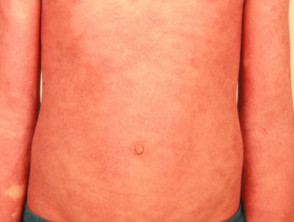
Erythrodermische Psoriasis (selten)
- Kann eine andere Form der Psoriasis vorausgehen oder nicht
- Akute und chronische Formen
- können zu systemischen Erkrankungen mit Temperaturdysregulation führen, Elektrolyt-Ungleichgewicht, Herzversagen
Erythrodermische Psoriasis
Generalisierte Pustulose und lokalisierte palmoplantare Pustulose werden nicht mehr dem Psoriasis-Spektrum zugeordnet.
Wie unterscheiden sich die klinischen Merkmale bei den verschiedenen Hauttypen?
Plaque-Psoriasis ist die häufigste Form der Psoriasis in allen rassischen Gruppen. Bei Nicht-Kaukasiern ist die Haut in der Regel stärker betroffen als bei Kaukasiern. Asiatische Bevölkerungsgruppen haben Berichten zufolge den höchsten Prozentsatz an betroffener Körperoberfläche. Bei farbiger Haut sind die Plaques in der Regel dicker und weisen eine ausgeprägtere Silberschuppung und Juckreiz auf. Die Rosafärbung der frühen Plaques kann schwieriger zu erkennen sein, was zu einer niedrigen PASI-Bewertung führt. Die dicken Plaques können violett oder dunkel gefärbt sein. Die Plaque-Psoriasis löst sich in der Regel auf und hinterlässt eine Hyperpigmentierung oder Hypopigmentierung der Hautfarbe, was die Lebensqualität auch nach Abklingen der Krankheit weiter beeinträchtigt.
Andere Arten der Psoriasis treten bei verschiedenen Hauttypen unterschiedlich häufig auf. Die palmoplantare Psoriasis ist Berichten zufolge in der indischen Bevölkerung am häufigsten anzutreffen. Bei Nicht-Kaukasiern treten pustulöse und erythrodermische Psoriasis häufiger auf als bei Kaukasiern, während die Psoriasis flexuralis bei Farbigen seltener vorkommt.
Plaque-Psoriasis bei farbiger Haut


Faktoren, die die Psoriasis verschlimmern
- Streptokokken-Tonsillitis und andere Infektionen
- Verletzungen wie Schnitte, Abschürfungen, Sonnenbrand (koebnerisierte Psoriasis)
- Sonnenexposition in 10% (Sonnenexposition ist eher förderlich)
- Übergewicht
- Rauchen
- Übermäßiger Alkoholkonsum
- Stressige Ereignisse
- Medikamente wie Lithium, Betablocker, Antimalariamittel, nichtsteroidale Antiphlogistika und andere
- Absetzen von oralen Steroiden oder starken topischen Kortikosteroiden.
Gesundheitszustände im Zusammenhang mit Schuppenflechte
Patienten mit Schuppenflechte haben häufiger als andere Menschen andere hier aufgeführte Gesundheitszustände.
- Entzündliche Arthritis „Psoriasis-Arthritis“ und Spondyloarthropathie (bei bis zu 40 % der Patienten mit früh einsetzender chronischer Plaque-Psoriasis)
- Entzündliche Darmerkrankungen (Morbus Crohn und Colitis ulcerosa)
- Uveitis (Entzündung des Auges)
- Zöliakie
- Metabolisches Syndrom: Fettleibigkeit, Bluthochdruck, Hyperlipidämie, Gicht, Herz-Kreislauf-Erkrankungen, Typ-2-Diabetes
- Lokalisierte palmoplantare Pustulose, generalisierte Pustulose und akute generalisierte exanthematische Pustulose
Wie wird Psoriasis diagnostiziert?
Die Schuppenflechte wird anhand ihrer klinischen Merkmale diagnostiziert. Falls erforderlich, wird die Diagnose durch typische Hautbiopsiebefunde unterstützt.
Bewertung der Psoriasis
Die medizinische Bewertung umfasst eine sorgfältige Anamnese, eine Untersuchung, die Befragung zu den Auswirkungen der Psoriasis auf das tägliche Leben und die Bewertung komorbider Faktoren.
Zu den validierten Instrumenten zur Bewertung der Psoriasis gehören:
- Psoriasis Area and Severity Index (PASI)
- Self-Administered Psoriasis Area and Severity Index (SAPASI)
- Physicians/Patients Global Assessment (PGA)
- Body Surface Area (BSA)
- Psoriasis Log-based Area and Severity Index (PLASI)
- Simplified Psoriasis Index
- Dermatology Life Quality Index (DLQI)
- SKINDEX-16
Der Schweregrad der Psoriasis wird bei 60 % der Patienten als leicht, mittelschwer bei 30 % und schwer bei 10 %.
Die Bewertung von Komorbiditäten kann umfassen:
- Psoriatic Arthritis Screening Evaluation (PASE) oder Psoriasis Epidemiology Screening Tool (PEST)
- Body Mass Index (BMI, d. h. Größe, Gewicht, Taillenumfang)
- Blutdruck (BP) und Elektrokardiogramm (EKG)
- Blutzucker und glykosyliertes Hämoglobin
- Lipidprofil, Harnsäure
Behandlung der Schuppenflechte
Allgemeine Ratschläge
Patienten mit Schuppenflechte sollten sicherstellen, dass sie gut über ihre Hauterkrankung und deren Behandlung informiert sind. Es ist vorteilhaft, nicht zu rauchen, übermäßigen Alkoholkonsum zu vermeiden und ein optimales Gewicht zu halten.
Topische Therapie
Milde Psoriasis wird im Allgemeinen nur mit topischen Mitteln behandelt. Welche Behandlung gewählt wird, kann von der Körperstelle, der Ausdehnung und dem Schweregrad der Psoriasis abhängen.
- Emollientien
- Kohlenteerpräparate
- Dithranol
- Salicylsäure
- Vitamin D-Analog (Calcipotriol)
- Topische Kortikosteroide
- Kombination Calcipotriol/Betamethasondipropionat-Salbe/Gel oder Schaum
- Ein Calcineurin-Inhibitor (Tacrolimus, Pimecrolimus)
Phototherapie
Die meisten Psoriasis-Zentren bieten Phototherapie mit ultravioletter (UV-)Strahlung an, oft in Kombination mit topischen oder systemischen Wirkstoffen. Zu den Arten der Phototherapie gehören
- Schmalband-UVB
- Breitband-UVB
- Photochemotherapie (PUVA)
- Gezielte Phototherapie
Systemische Therapie
Moderate bis schwere Psoriasis rechtfertigt eine Behandlung mit einem systemischen Mittel und/oder Phototherapie. Die gebräuchlichsten Behandlungen sind:
- Methotrexat
- Ciclosporin
- Acitretin
Andere Arzneimittel, die gelegentlich bei Psoriasis eingesetzt werden, sind:
- Mycophenolat
- Apremilast
- Hydroxyharnstoff
- Azathioprin
- 6-Mercaptopurin
Systemische Kortikosteroide werden wegen des Risikos eines schweren Entzugsschubs der Psoriasis und unerwünschter Wirkungen am besten vermieden.
Biologika
Biologika oder zielgerichtete Therapien sind vor allem aus Kostengründen der konventionellen behandlungsresistenten schweren Psoriasis vorbehalten, da die Nebenwirkungen im Vergleich zu anderen systemischen Wirkstoffen günstig sind. Dazu gehören:
- Tumornekrosefaktor-Inhibitoren (Anti-TNFα) Infliximab, Adalimumab und Etanercept
- Der Interleukin (IL)-12/23-Antagonist Ustekinumab
- IL-17-Antagonisten wie Secukinumab
- Ixekizumab
- Brodalumab
- Guselkumab
- Tildrakizumab
- Risankizumab.
Viele andere monoklonale Antikörper werden derzeit für die Behandlung der Psoriasis untersucht.
Orale Wirkstoffe, die über die Proteinkinase-Signalwege wirken, werden ebenfalls untersucht. Mehrere JAK-Inhibitoren (Janus-Kinase-Inhibitoren) werden derzeit für die Behandlung der Psoriasis untersucht, darunter Tofacitinib und der TYK2-Inhibitor (Tyrosinkinase 2) BMS-986165; beide befinden sich in Phase-III-Studien für die Psoriasis.