Ein 50-jähriger Mann wird zur Abklärung von Herzklopfen an unseren elektrophysiologischen Dienst überwiesen. Frühere Holter-Überwachungen zeigten sowohl Episoden von Vorhofflimmern als auch eine Vorhoftachykardie. Zu den weiteren diagnostischen Untersuchungen gehörte ein 2D-Echokardiogramm, das Hinweise auf eine global eingeschränkte linksventrikuläre Funktion (LV) mit einer Ejektionsfraktion (EF) von 33 % ergab. Der Patient wies keine Anzeichen oder Symptome einer Herzinsuffizienz auf und trieb regelmäßig Sport. Er unterzog sich einer elektrophysiologischen Untersuchung in einer externen Einrichtung. Bei dieser Untersuchung wurde eine „desorganisierte Vorhofaktivität mit frühester Aktivierung im linken Vorhof festgestellt, die mit Vorhofflimmern/-flattern vereinbar ist“. Angesichts der linksseitigen Lage beschlossen die behandelnden Ärzte eine medikamentöse Behandlung mit Betablockern und einem Antiarrhythmikum der Klasse Ic. Aufgrund der Unverträglichkeit der Medikamente war er an einer Katheterablation interessiert und wurde an unsere Einrichtung überwiesen.
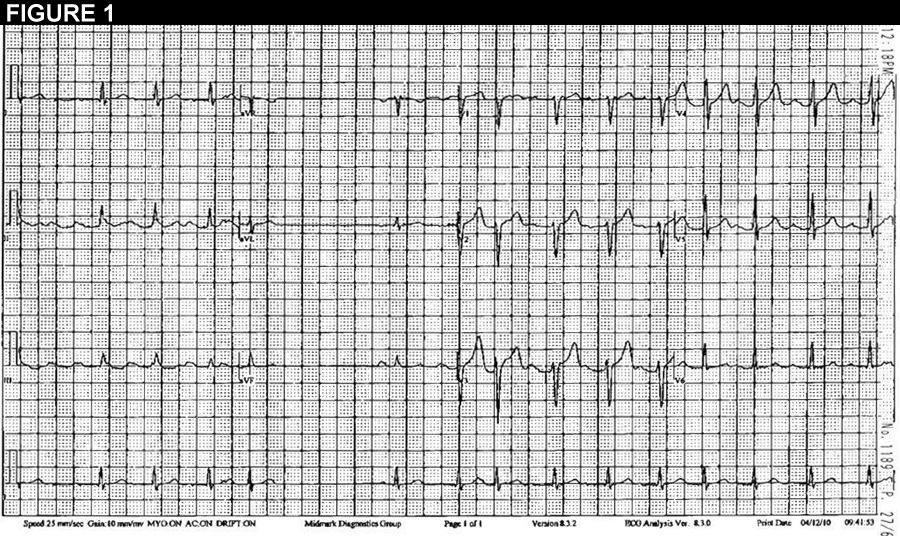
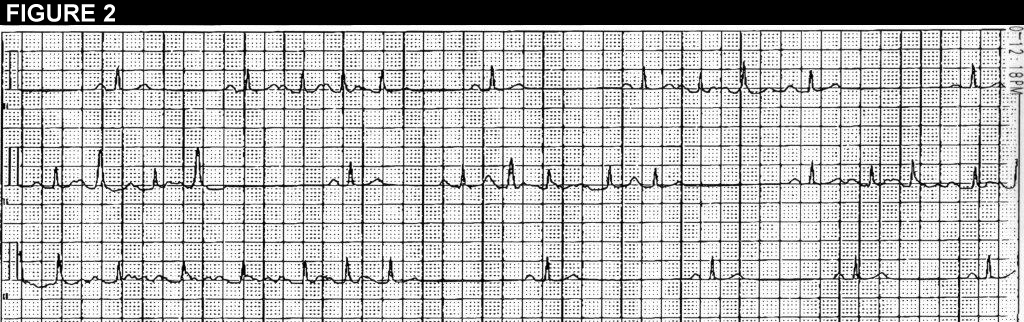
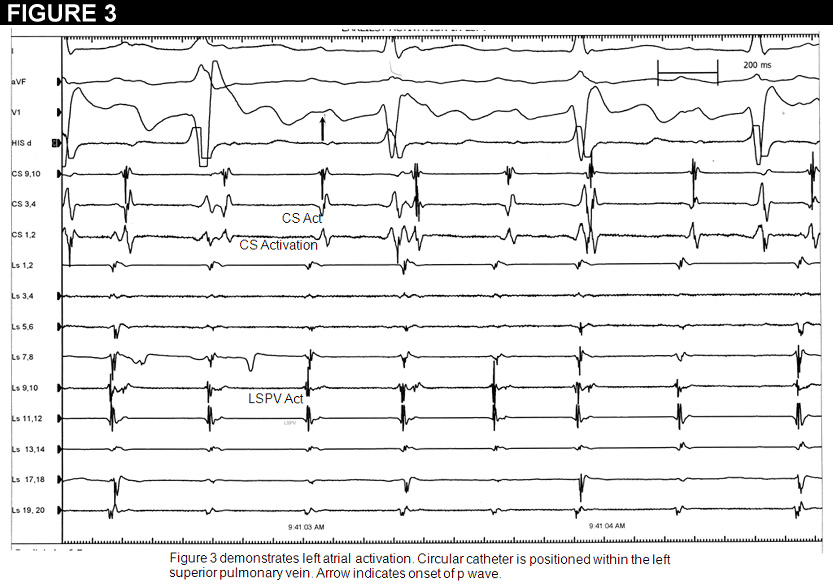
Abbildung 1 ist ein 12-Kanal-EKG, das Bursts von Vorhoftachykardie zeigt. Abbildung 2 ist ein durchgehender Streifen aus einem Holter-Tracing (Ableitung II).
Der Patient wurde in das elektrophysiologische Labor gebracht. Wir führten ein elektroanatomisches Mapping des rechten Vorhofs durch und konnten späte Aktivierungszeiten nachweisen. Anschließend wurde der Zugang zum linken Vorhof über einen standardmäßigen doppelten transseptalen Zugang gelegt. Der zirkuläre Katheter wurde dann am Os jeder Pulmonalvene platziert. Die linke obere Pulmonalvene zeigte die frühesten Potenziale 40 ms vor der Oberflächen-p-Welle (Abbildung 3). Wir beschlossen, in dieser Region zu ablatieren, die anatomisch an der mittleren hinteren Wand des linken Vorhofs am Os der linken superioren Pulmonalvene lag. Innerhalb weniger Sekunden nach der Ablation kam es zu einem vollständigen Abklingen der Tachykardie. Anschließend begannen wir mit Isoproternol in einer Dosis von bis zu 10 mcg/min, ohne dass es zu Vorhoftachykardien oder Vorhofflimmern kam. Der Patient wurde dann über Nacht beobachtet und mit 25 mg langwirksamem Metoprolol entlassen. Drei Monate nach der Ablation ist er weiterhin tachykardiefrei. Eine erneute Echokardiographie zeigte eine Normalisierung seiner LVEF.
Trotz eines unregelmäßigen Rhythmus leidet der Patient in unserem Fall an einer fokalen atrialen Tachykardie. Fokale atriale Tachykardien als alleiniger Mechanismus für supraventrikuläre Tachykardien sind relativ selten und machen 10-15 % der Fälle aus, die zur Katheterablation überwiesen werden.(1) Es wird angenommen, dass die hintere Wand des linken Vorhofs ein Gebiet ist, das reich an Auslösern für die Entstehung von Vorhofflimmern ist.(2) Obwohl relativ selten, können anhaltende Episoden fokaler atrialer Tachykardien zu einer frequenzabhängigen Kardiomyopathie führen. Die pulmonalvenenassoziierte Tachykardie ist eine seltene Entität. In einer retrospektiven Serie wurden nur 3 % aller Vorhoftachykardien eines großen tertiären Referenzzentrums als Pulmonalvenentachykardie klassifiziert.(3) In dieser Serie führte die fokale Ablation entweder des frühesten Aktivierungsortes am Os der Vene oder die zirkumferentielle Ablation der Schuldvene zu einer günstigen langfristigen Freiheit von wiederkehrenden Vorhoftachykardien und Vorhofflimmern. Pulmonalvenenarrhythmien wurden mit der Entwicklung von Vorhofflimmern in Verbindung gebracht.(4) In drei großen Serien von Patienten, die sich einer Ablation wegen fokaler Pulmonalvenentachykardie unterzogen, wurde die Entwicklung von Vorhofflimmern nach der Ablation als gering eingestuft.(5,6) Während sich bei unserem Patienten der LVEF verbessert hat und er frei von Arrhythmien ist, ist sein zukünftiges Risiko für die Entwicklung von Vorhofflimmern unbekannt.