Fall
Eine 32-jährige Frau ohne nennenswerte Vorgeschichte wird wegen starker, linksseitiger Brustschmerzen untersucht, die seit fünf Tagen bestehen. Die Schmerzen treten intermittierend auf und verstärken sich bei tiefer Inspiration und in Rückenlage. Sie streitet jegliche Kurzatmigkeit ab. Ihre Temperatur beträgt 100,8 ºF, aber ansonsten sind ihre Vitalzeichen normal. Die körperliche Untersuchung und die Röntgenaufnahme des Brustkorbs sind unauffällig, aber ein Elektrokardiogramm zeigt diffuse ST-Strecken-Hebungen. Das anfängliche Troponin ist mit 0,35 ng/ml leicht erhöht.
Kann diese Patientin eine akute Perikarditis haben? Wenn ja, wie sollte sie behandelt werden?
Hintergrund
Perikarditis ist die häufigste Perikarderkrankung, mit der Krankenhausärzte konfrontiert werden. Bei bis zu 5 % der Fälle von Brustschmerzen, die nicht auf einen Myokardinfarkt (MI) zurückzuführen sind, wird eine Perikarditis diagnostiziert.1 Bei immunkompetenten Personen sind bis zu 90 % der akuten Perikarditisfälle viraler oder idiopathischer Genese.1,2 Das Humane Immundefizienz-Virus (HIV) und die Tuberkulose sind in Entwicklungsländern und bei immungeschwächten Wirten häufig anzutreffen.3 Andere spezifische Ätiologien der akuten Perikarditis sind Autoimmunerkrankungen, Neoplasmen, Bestrahlung des Brustkorbs, Traumata und Stoffwechselstörungen (z. B. Urämie). Eine ätiologische Klassifizierung der akuten Perikarditis findet sich in Tabelle 2 (S. 16).
 Für große Version klicken
Für große Version klicken
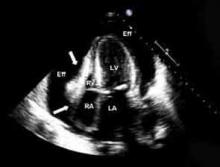
Abbildung 1. Echokardiographischer Nachweis eines rechtsatrialen und rechtsventrikulären diastolischen Kollapses aufgrund eines großen Perikardergusses, der auf eine Tamponade hindeutet.RA: rechter Vorhof; RV: rechter Ventrikel; LA: linker Vorhof; LV: linker Ventrikel; Eff: Perikarderguss, der RA und RV komprimiert.
Perikarditis ist in erster Linie eine klinische Diagnose. Die meisten Patienten stellen sich mit Schmerzen in der Brust vor.4 Ein perikardiales Reiben kann gehört werden oder auch nicht (Sensitivität 16 % bis 85 %), aber wenn es vorhanden ist, ist es zu fast 100 % spezifisch für eine Perikarditis.2,5 Eine diffuse ST-Strecken-Hebung im Elektrokardiogramm (EKG) ist in 60 % bis 90 % der Fälle vorhanden, aber es kann schwierig sein, sie von ST-Strecken-Hebungen bei akutem MI zu unterscheiden.4,6
Unkomplizierte akute Perikarditis kann oft erfolgreich ambulant behandelt werden.4 Patienten mit Hochrisikomerkmalen (siehe Tabelle 1, rechts) sollten jedoch zur Identifizierung und Behandlung der spezifischen zugrunde liegenden Ätiologie und zur Überwachung von Komplikationen, wie z. B. einer Tamponade, stationär aufgenommen werden.7
Unser Patient weist Merkmale auf, die auf eine Perikarditis hindeuten. In den folgenden Abschnitten werden wir die Diagnose und Behandlung der akuten Perikarditis besprechen.
 Klick für große Version
Klick für große Version
Tabelle 1. Hochrisikomerkmale der akuten Perikarditis und Kriterien für die Krankenhauseinweisung
Übersicht der Daten
Wie wird eine akute Perikarditis diagnostiziert?
Die akute Perikarditis ist eine klinische Diagnose, die durch EKG und Echokardiogramm unterstützt wird. Für die Diagnose müssen mindestens zwei der folgenden vier Kriterien erfüllt sein: pleuritischer Brustschmerz, Perikardreiben, diffuse ST-Strecken-Hebung im EKG und Perikarderguss.8
Anamnese. Die Patienten können Fieber (46 % in einer kleinen Studie mit 69 Patienten) oder eine kürzlich aufgetretene Infektion der Atemwege oder des Magen-Darm-Trakts (40 %) angeben.5 Die meisten Patienten berichten über pleuritische Brustschmerzen. In der Regel bessern sich die Schmerzen im Sitzen und beim Vorbeugen, während sie sich in Rückenlage verschlimmern.4 Aufgrund der gemeinsamen Innervation von Herzbeutel und Trapezius durch den Nervus phrenicus können die Schmerzen bis zum Trapezius ausstrahlen.9 Bei Patienten mit urämischer, neoplastischer, tuberkulöser oder Post-Bestrahlungs-Perikarditis können die Schmerzen jedoch minimal oder gar nicht vorhanden sein.
 Für große Version klicken
Für große Version klicken
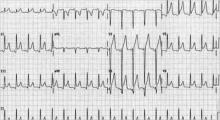
Abbildung 2. EKG bei akuter Perikarditis mit diffusen ST-Strecken-Hebungen
Physikalische Untersuchung. Eine perikardiale Reibung ist nahezu 100 % spezifisch für die Diagnose einer Perikarditis, aber die Sensitivität kann variieren (16 % bis 85 %), je nach Häufigkeit der Auskultation und der zugrunde liegenden Ätiologie.2,5 Man nimmt an, dass sie durch Reibung zwischen den parietalen und viszeralen Schichten des entzündeten Perikards verursacht wird. Ein Perikardrubbeln wird klassischerweise als ein oberflächliches, hochfrequentes, kratzendes oder quietschendes Geräusch beschrieben, das am besten mit der Zwerchfellmembran des Stethoskops am unteren linken Sternumrand zu hören ist, während sich der Patient nach vorne lehnt.
Labordaten. Bei allen Patienten mit Verdacht auf akute Perikarditis sollten ein komplettes Blutbild, ein metabolisches Panel und Herzenzyme untersucht werden. Troponinwerte sind bei bis zu einem Drittel der Patienten erhöht und weisen auf eine Herzmuskelschädigung oder Myoperikarditis hin, haben aber nachweislich keinen negativen Einfluss auf die Dauer des Krankenhausaufenthalts, die Wiederaufnahme oder die Komplikationsrate.5,10 Entzündungsmarker (z. B. Erythrozytensedimentationsrate oder C-reaktives Protein) sind häufig erhöht, weisen aber nicht auf eine spezifische zugrunde liegende Ätiologie hin. Routinemäßige Viruskulturen und Antikörpertiter sind nicht hilfreich.11
Die meisten Fälle von Perikarditis sind vermutlich idiopathisch (viral); bei Patienten, die nach einer Woche Therapie nicht ansprechen, sollte jedoch eine spezifische Ätiologie in Betracht gezogen werden. Antinukleäre Antikörper, Komplementspiegel und Rheumafaktor können als Screening-Tests für Autoimmunerkrankungen dienen. Bei Patienten mit entsprechenden Risikofaktoren können Tests mit gereinigten Proteinderivaten oder Quantiferon sowie HIV-Tests angezeigt sein. Bei Verdacht auf tuberkulöse oder neoplastische Perikarditis kann eine Analyse der Perikardflüssigkeit und eine Biopsie angezeigt sein.
Elektrokardiographie. Das EKG ist der nützlichste Test für die Diagnose einer akuten Perikarditis. EKG-Veränderungen bei akuter Perikarditis können in vier Stadien verlaufen:
- Stadium 1: diffuse ST-Hebungen mit oder ohne PR-Senkungen, anfangs;
- Stadium 2: Normalisierung der ST- und PR-Segmente, typischerweise nach einigen Tagen;
- Stadium 3: diffuse T-Wellen-Inversionen; und
- Stadium 4: Normalisierung der T-Wellen, typischerweise nach Wochen oder Monaten.
Es ist zwar unwahrscheinlich, dass alle vier Stadien in einem bestimmten Fall vorhanden sind, aber 80 % der Patienten mit Perikarditis weisen diffuse ST-Strecken-Hebungen und PR-Streckensenkungen auf (siehe Abbildung 2 oben).12
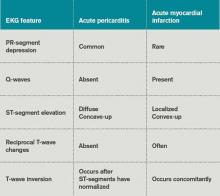
Tabelle 3 listet EKG-Merkmale auf, die bei der Unterscheidung zwischen akuter Perikarditis und akutem Myokardinfarkt hilfreich sind.
Röntgenaufnahme des Brustkorbs. Da ein Perikarderguss häufig mit einer Perikarditis einhergeht, sollte in allen Verdachtsfällen eine Röntgenaufnahme des Brustkorbs (CXR) durchgeführt werden. Die Röntgenaufnahme des Brustkorbs kann eine Vergrößerung der Herzsilhouette zeigen, wenn mehr als 250 ml Perikardflüssigkeit vorhanden sind.3 Eine Röntgenaufnahme des Brustkorbs ist auch hilfreich, um eine begleitende Lungeninfektion, einen Pleuraerguss oder eine mediastinale Masse zu diagnostizieren – alles Befunde, die auf eine zugrundeliegende spezifische Ätiologie der Perikarditis und/oder des Perikardergusses hinweisen könnten.
Echokardiographie. Ein Echokardiogramm sollte bei allen Patienten mit Verdacht auf Perikarditis durchgeführt werden, um einen Erguss, eine assoziierte myokardiale oder parakardiale Erkrankung zu erkennen.13 Das Echokardiogramm ist häufig normal, kann aber in 60 % der Fälle einen Erguss und in 5 % der Fälle eine Tamponade (siehe Abbildung 1, S. 15) zeigen.4
Computertomographie (CT) und kardiale Magnetresonanztomographie (CMR) sind die bildgebenden Verfahren der Wahl, wenn ein Echokardiogramm nicht aussagekräftig ist oder wenn eine Perikarditis durch einen hämorrhagischen oder lokalisierten Erguss, eine Perikardverdickung oder eine Perikardmasse kompliziert ist.14 Sie helfen auch bei der präzisen Darstellung benachbarter Strukturen, wie Lunge oder Mediastinum.
Perikardflüssigkeitsanalyse und Perikardbiopsie. Bei refraktärer Perikarditis mit Erguss kann eine Perikardflüssigkeitsanalyse Hinweise auf die zugrunde liegende Ätiologie liefern. Routinechemie, Zellzahl, Gram- und Säure-Echt-Färbung, Kultur und Zytologie sollten eingeschickt werden. Zusätzlich sollten bei Verdacht auf tuberkulöse Perikarditis eine Färbung und Kultur mit säurefesten Bazillen, Adenosindesaminase und Interferon-Gamma-Tests angeordnet werden. Eine Perikardbiopsie kann Granulome oder neoplastische Zellen nachweisen. Insgesamt führen die Analyse der Perikardflüssigkeit und die Biopsie in etwa 20 % der Fälle zu einer Diagnose.11
 Klick für große Version
Klick für große Version
Tabelle 2. Spezifische Ursachen der akuten Perikarditis
Wie wird die akute Perikarditis behandelt?
Die meisten Fälle von unkomplizierter akuter Perikarditis sind viral bedingt und sprechen gut auf eine Therapie mit NSAID und Colchicin an.2,4 Reagiert eine akute Perikarditis nicht auf NSAIDs plus Colchizin – was sich durch anhaltendes Fieber, Schmerzen in der Herzbeutelgegend, einen neuen Perikarderguss oder eine Verschlechterung des Allgemeinzustands innerhalb einer Woche nach der Behandlung zeigt -, sollte nach einer zugrunde liegenden systemischen Erkrankung gesucht werden. Wird eine solche gefunden, sollte die Behandlung auf die verursachende Krankheit ausgerichtet werden.
Bakterielle Perikarditis erfordert in der Regel eine chirurgische Drainage zusätzlich zur Behandlung mit geeigneten Antibiotika.11 Tuberkulöse Perikarditis wird mit einer Multimedikationstherapie behandelt; wenn eine HIV-Infektion vorliegt, sollten die Patienten auch eine hochaktive antiretrovirale Therapie erhalten. Steroide und Immunsuppressiva sollten zusätzlich zu NSAIDs und Colchicin bei Autoimmunperikarditis in Betracht gezogen werden.10 Neoplastische Perikarditis kann mit Chemotherapie abklingen, hat aber eine hohe Rezidivrate.13 Urämische Perikarditis erfordert eine intensivierte Dialyse.
Behandlungsmöglichkeiten für unkomplizierte idiopathische oder virale Perikarditis umfassen:
NSAIDs. Es ist wichtig, NSAIDs bei der Behandlung einer akuten Perikarditis angemessen zu dosieren. Zu den ersten Behandlungsoptionen gehören Ibuprofen (1.600 bis 3.200 mg täglich), Indomethacin (75 bis 150 mg täglich) oder Aspirin (2 bis 4 g täglich) für eine Woche.11,15 Aspirin wird bei Patienten mit ischämischer Herzerkrankung bevorzugt. Bei Patienten mit Symptomen, die länger als eine Woche andauern, können NSAIDS weiter eingenommen werden, doch ist eine Untersuchung auf eine zugrunde liegende Ätiologie angezeigt. Eine begleitende Therapie mit Protonenpumpenhemmern sollte bei Patienten mit hohem Risiko für Magengeschwüre in Betracht gezogen werden, um die Nebenwirkungen auf den Magen zu minimieren.
Colchizin. Colchicin hat ein günstiges Nutzen-Risiko-Profil als Zusatztherapie bei akuter und rezidivierender Perikarditis. Die Patienten erfahren eine bessere Symptomlinderung, wenn sie sowohl mit Colchicin als auch mit einem NSAID behandelt werden, verglichen mit NSAIDs allein (88 % gegenüber 63 %). Die Rezidivrate ist bei einer Kombinationstherapie geringer (11 % gegenüber 32 %).16 Eine Colchicin-Behandlung (0,6 mg zweimal täglich nach einer Ladedosis von bis zu 2 mg) wird für mehrere Monate bis zu mehr als einem Jahr empfohlen.13,16,17
Glukokortikoide. Der routinemäßige Einsatz von Glukokortikoiden sollte bei der Behandlung der akuten Perikarditis vermieden werden, da er mit einem erhöhten Risiko für ein Wiederauftreten in Verbindung gebracht wurde (OR 4,3).16,18 Der Einsatz von Glukokortikoiden sollte in Fällen von Perikarditis, die auf NSAR und Colchizin nicht ansprechen, in Fällen, in denen NSAR und/oder Colchizin kontraindiziert sind, sowie bei Autoimmun- oder Bindegewebserkrankungen im Zusammenhang mit Perikarditis in Betracht gezogen werden. Prednison sollte in einer Dosierung von bis zu 1 mg/kg/Tag für mindestens einen Monat verabreicht werden, je nach Abklingen der Symptome, und dann reduziert werden, nachdem entweder NSAIDs oder Colchizin eingesetzt wurden.13 Kleinere Prednisondosen von bis zu 0,5 mg/kg/Tag könnten ebenso wirksam sein, mit dem zusätzlichen Vorteil, dass Nebenwirkungen und Rezidive reduziert werden.19
Invasive Behandlung. Eine Perikardiozentese und/oder Perikardektomie sollte in Betracht gezogen werden, wenn die Perikarditis durch einen großen Erguss oder eine Tamponade, eine konstriktive Physiologie oder einen rezidivierenden Erguss kompliziert ist.11 Die Perikardiozentese ist die am wenigsten invasive Option und hilft bei Tamponade oder großen symptomatischen Ergüssen, sofortige Linderung zu erzielen. Sie ist die bevorzugte Methode zur Gewinnung von Perikardflüssigkeit für die diagnostische Analyse. Es kann jedoch zu erneuten Ergüssen kommen, und in diesen Fällen ist das Perikardfenster vorzuziehen, da es einen kontinuierlichen Abfluss der Perikardflüssigkeit ermöglicht. Eine Perikardektomie wird bei symptomatischer konstriktiver Perikarditis empfohlen, die auf eine medikamentöse Therapie nicht anspricht.15
 Für große Version klicken
Für große Version klicken
Tabelle 3. EKG-Veränderungen bei akuter Perikarditis und Myokardinfarkt
Zurück zum Fall
Das Erscheinungsbild des Patienten – Fieber und pleuritische Brustschmerzen – ist charakteristisch für eine akute idiopathische Perikarditis. Es war kein Perikardgeräusch zu hören, aber die EKG-Befunde waren typisch. Ein erhöhter Troponin I-Wert deutete auf eine zugrunde liegende Myoperikarditis hin. Ein Echokardiogramm war unauffällig. Angesichts der wahrscheinlichen viralen oder idiopathischen Ätiologie wurden keine weiteren diagnostischen Tests angeordnet, um die Möglichkeit einer zugrundeliegenden systemischen Erkrankung auszuloten.
Die Patientin wurde auf Ibuprofen 600 mg alle acht Stunden eingestellt. Innerhalb von zwei Tagen kam es zu einer deutlichen Besserung der Symptome. Eine Routineuntersuchung auf Fieber war negativ. Sie wurde am nächsten Tag entlassen.
Die Patientin wurde drei Monate später mit wiederkehrenden pleuritischen Brustschmerzen wiedereingewiesen, die sich durch die Wiederaufnahme der NSAID-Therapie nicht besserten. Das anfängliche Troponin I betrug 0,22 ng/ml, das Elektrokardiogramm war unverändert, und ein Echokardiogramm zeigte einen kleinen Erguss. Sie erhielt Ibuprofen 800 mg alle acht Stunden sowie Colchicin 0,6 mg zweimal täglich. Ihre Symptome klangen am nächsten Tag ab, und sie wurde mit Rezepten für Ibuprofen und Colchicin entlassen. Sie wurde angewiesen, sich in einer Woche bei ihrem Hausarzt vorzustellen.
Beim Klinikbesuch wurde das Ibuprofen abgesetzt, das Colchicin jedoch für weitere sechs Monate fortgesetzt. Bei der sechsmonatigen Nachuntersuchung in der Klinik blieb sie symptomlos.
Bottom Line
Akute Perikarditis ist eine klinische Diagnose, die durch EKG-Befunde unterstützt wird. Die meisten Fälle sind idiopathisch oder viral bedingt und können erfolgreich mit NSAIDs und Colchicin behandelt werden. Bei Fällen, die nicht auf die anfängliche Therapie ansprechen, oder bei Fällen mit Hochrisikomerkmalen sollte nach einer spezifischen Ätiologie gesucht werden.
Dr. Southern ist Leiter der Abteilung für Krankenhausmedizin am Montefiore Medical Center in Bronx, N.Y. Dr. Galhorta ist Dozent und Dr. Martin, Korcak und Stehlihova sind Assistenzprofessoren in der Abteilung für Medizin am Albert Einstein.
- Lange RA, Hillis LD. Clinical Practice. Acute pericarditis. N Engl J Med. 2004;351:2195-2202.
- Zayas R, Anguita M, Torres F, et al. Inzidenz der spezifischen Ätiologie und Rolle der Methoden für die spezifische ätiologische Diagnose der primären akuten Perikarditis. Am J Cardiol. 1995;75:378-382.
- Troughton RW, Asher CR, Klein AL. Pericarditis. Lancet. 2004;363:717-727.
- Imazio M, Demichelis B, Parrini I, et al. Day-hospital treatment of acute pericarditis: a management program for outpatient therapy. J Am Coll Cardiol. 2004;43:1042-1046.
- Bonnefoy E, Godon P, Kirkorian G, et al. Serumkardiales Troponin I und ST-Strecken-Hebung bei Patienten mit akuter Perikarditis. Eur Heart J. 2000;21:832-836.
- Salisbury AC, Olalla-Gomez C, Rihal CS, et al. Häufigkeit und Prädiktoren einer dringenden Koronarangiographie bei Patienten mit akuter Perikarditis. Mayo Clin Proc. 2009;84(1):11-15.
- Imazio M, Cecchi E, Demichelis B, et al. Indicators of poor prognosis of acute pericarditis. Circulation. 2007;115:2739-2744.
- Imazio M, Spodick DH, Brucato A, et al. Diagnostic issues in the clinical management of pericarditis. Int J Clin Pract. 2010;64(10):1384-1392.
- Spodick DH. Akute Perikarditis: aktuelle Konzepte und Praxis. JAMA. 2003;289:1150-1153.
- Imazio M, Demichelis B, Cecchi E. Cardiac troponin I in acute pericarditis. J Am Coll Cardiol. 2003;42(12):2144-2148.
- Sagristà Sauleda J, Permanyer Miralda G, Soler Soler J. Diagnosis and management of pericardial syndromes. Rev Esp Cardiol. 2005;58(7):830-841.
- Bruce MA, Spodick DH. Atypisches Elektrokardiogramm bei akuter Perikarditis: Merkmale und Prävalenz. J Electrocardiol. 1980;13:61-66.
- Maisch B, Seferovic PM, Ristic AD, et al. Guidelines on the diagnosis and management of pericardial diseases executive summary; the task force on the diagnosis and management of pericardial diseases of the European Society of Cardiology. Eur Heart J. 2004; 25(7):587-610.
- Verhaert D, Gabriel RS, Johnston D, et al. The role of multimodality imaging in the management of pericardial disease. Circ Cardiovasc Imaging. 2010;3:333-343.
- Imazio M, Spodick DH, Brucato A, et al. Controversial issues in the management of pericardial diseases. Circulation. 2010;121:916-928.
- Imazio M, Bobbio M, Cecchi E, et al. Colchicine in addition to conventional therapy for acute pericarditis: results of the colchicine for acute pericarditis (COPE) trial. Circulation. 2005;112(13):2012-2016.
- Adler Y, Finkelstein Y, Guindo J, et al. Colchicine treatment for recurrent pericarditis: a decade of experience. Circulation. 1998;97:2183-185.
- Imazio M, Bobbio M, Cecchi E, et al. Colchicine as first-choice therapy for recurrent pericarditis: results of the colchicine for recurrent pericarditis (CORE) trial. Arch Intern Med. 2005;165:1987-1991.
- Imazio M, Brucato A, Cumetti D, et al. Corticosteroids for recurrent pericarditis: high versus low doses: a nonrandomized observation. Circulation. 2008;118:667-771.