CHICAGO – Una uña descolorida puede hacer dudar incluso a los dermatólogos experimentados: ¿Es la causa exógena? ¿Fúngico o bacteriano, tal vez? ¿Podría ser un melanoma subungueal? ¿Debe seguirse, recortarse o hacerse una biopsia? Shari Lipner, MD, esbozó un enfoque racional para la evaluación de las melanoniquias longitudinales durante una sesión centrada en los trastornos de las uñas en la reunión de verano de la Academia Americana de Dermatología.

Dr. Shari Lipner
La sesión se produjo tras una reciente encuesta a nivel nacional realizada por la Dra. Lipner y sus colaboradores, que preguntaron a dermatólogos de diferentes etapas de la práctica cuánta confianza tenían en el diagnóstico y manejo de la melanoniquia. «En general, no estaban muy seguros en absoluto», dijo la Dra. Lipner, directora de la división de uñas de la Universidad de Cornell, en Nueva York.
De 142 residentes de dermatología, así como 58 dermatólogos adjuntos junior y 199 senior, sólo el 18,2% realizaba exámenes de uñas en cada visita, y la mayoría (58%) sólo miraba las uñas durante el examen total de la piel del cuerpo. Más de la mitad (62%) de los médicos residentes afirmaron no sentirse seguros sobre el diagnóstico y el tratamiento de la melanoniquia, mientras que esa cifra se redujo al 8,6% en el caso de los médicos adjuntos sénior. Aun así, la mayoría de los médicos sénior (64,3%) solo estaban «bastante seguros» de sus habilidades en melanoniquia (J Am Acad Dermatol. 2017 May;76:994-6).
Herramientas del oficio
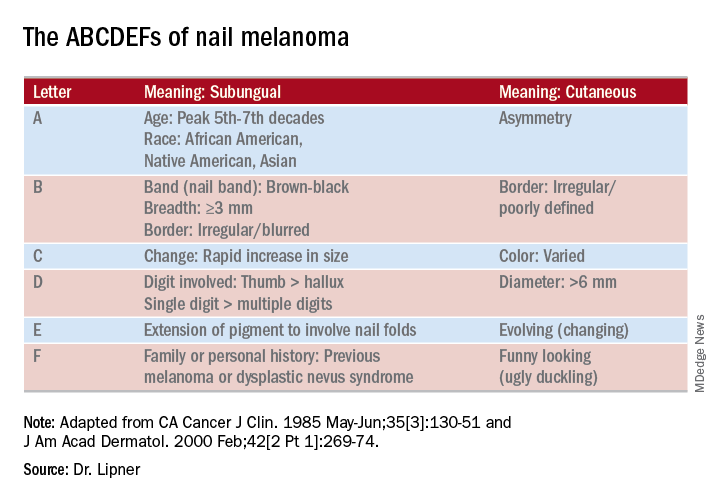
La dermatoscopia puede ser una herramienta inestimable para determinar la causa de la melanoniquia longitudinal (LM). «La dermatoscopia de contacto es útil, por lo que siempre tengo gel de ultrasonido disponible», dijo el Dr. Lipner. «El gel hace que la uña tenga una superficie más plana», lo que facilita la visualización precisa. Otras herramientas útiles incluyen un cortaúñas de doble acción, que, dijo, es una inversión que vale la pena.
Debido a que los pacientes que están preocupados por una de sus uñas a menudo vienen a su cita con el esmalte todavía en las otras uñas, la Dra. Lipner siempre tiene almohadillas removedoras de esmalte disponibles en la oficina. Es importante poder ver todas las uñas, dijo, pero ella y sus colaboradores, incluido el primer autor Pierre Halteh, MD, que entonces era un estudiante de medicina en Cornell, descubrieron a partir de su encuesta que «pocos médicos (32/402; 8%) pidieron a sus pacientes que quitaran el esmalte de uñas en cada visita.»
Causas no melanocíticas de la LM
Las melanoniquias longitudinales pueden tener una etiología no melanocítica, que puede ir desde los hematomas subungueales hasta las infecciones por pseudomonas y hongos o el pigmento exógeno.
En general, los hematomas subungueales son la causa más común de melanoniquia, aunque los hematomas longitudinales no se observan con frecuencia. Cuanto más remoto sea el traumatismo causante, más oscura será la decoloración subungueal, dijo el Dr. Lipner. «La dermatoscopia es muy útil» para los hematomas subungueales, que suelen mostrar un patrón homogéneo, aunque «también se pueden ver desvanecimientos periféricos, estrías y hemorragias periungueales», añadió.
Es importante controlar a estos pacientes «porque los melanomas pueden sangrar», dijo. La fotografía en el consultorio, o incluso las imágenes tomadas por los pacientes, pueden utilizarse para seguir la pista del hematoma hasta su resolución.
Cuando se piensa en fuentes exógenas de pigmento, además de las pistas de la historia, un indicio puede ser que el pliegue ungueal proximal también esté descolorido, señaló la Dra. Lipner. Puede aparecer una gran variedad de culpables comunes y menos comunes, como el alquitrán, el tabaco, la henna y otros tintes para el cabello, el permanganato potásico e incluso la impresión de periódicos, dijo. En el caso de una fuente exógena, un examen clínico y dermatoscópico cuidadoso puede mostrar que el pigmento no se extiende en toda la zona proximal de la lúnula, aunque puede seguir el contorno del pliegue ungueal proximal.
Cuando la causa de la LM son los hongos, la banda suele ser más ancha en la zona proximal y se reduce en la zona distal, señaló la Dra. Lipner. Aunque el Trichophyton rubrum var. nigricans es un culpable conocido, los no dermatofitos, como el Neoscytalidium dimidiatum, también pueden causar una LM que a menudo recorre los pliegues ungueales proximales y laterales. «Para hacer el diagnóstico, es útil enviar un recorte al dermatopatólogo», dijo. Las hifas pueden verse a menudo en la tinción y el cultivo, dijo. La reacción en cadena de la polimerasa «también es posible y muy útil para estos no dermatofitos».
La colonización bacteriana del lecho ungueal puede ser una causa de LM. Los patógenos pueden incluir Pseudomonas aeruginosa, que a menudo mostrará el tinte verdoso característico. Las especies Klebsiella y Proteus pueden dar lugar a una decoloración más bien grisácea y negra. Los antecedentes de trabajo húmedo, como la agricultura y otras ocupaciones agrícolas y lácteas, así como el trabajo doméstico, aumentan el riesgo de colonización bacteriana.
Con frecuencia, una etiología bacteriana dará lugar a una decoloración que comienza en el pliegue ungueal lateral o en la unión de los pliegues ungueales proximales y laterales. La dermatoscopia mostrará un desvanecimiento irregular de la decoloración hacia el aspecto medial de la uña, y la tinción de Gram de los recortes afectados mostrará bastones gramnegativos.