CHICAGO – Un’unghia scolorita può far riflettere anche i dermatologi esperti: La causa è esogena? Un fungo o un batterio, forse? Potrebbe essere un melanoma subungueale? Dovrebbe essere seguito, tagliato o sottoposto a biopsia? Shari Lipner, MD, ha delineato un approccio razionale per la valutazione delle melanonichie longitudinali durante una sessione incentrata sui disturbi delle unghie del meeting estivo dell’American Academy of Dermatology.

Dr. Shari Lipner
La sessione è venuta dopo un recente sondaggio a livello nazionale eseguito dalla dottoressa Lipner e dai suoi collaboratori che hanno chiesto ai dermatologi in diverse fasi della pratica quanto fossero sicuri nella diagnosi e nella gestione della melanonichia. “Nel complesso, non erano per niente sicuri”, ha detto la dottoressa Lipner, direttrice della divisione unghie alla Cornell University di New York.
Su 142 specializzandi in dermatologia, così come 58 dermatologi junior e 199 senior attending, solo il 18,2% eseguiva esami delle unghie ad ogni visita, e la maggior parte (58%) guardava le unghie solo durante l’esame della pelle del corpo. Oltre la metà (62%) dei medici residenti ha riferito di non sentirsi sicura della diagnosi e della gestione della melanonichia, mentre questa percentuale è scesa all’8,6% per i medici frequentatori anziani. Ancora, la maggior parte dei medici senior (64,3%) erano solo “abbastanza fiduciosi” nelle loro competenze sulla melanonichia (J Am Acad Dermatol. 2017 May;76:994-6).
Tools of the trade
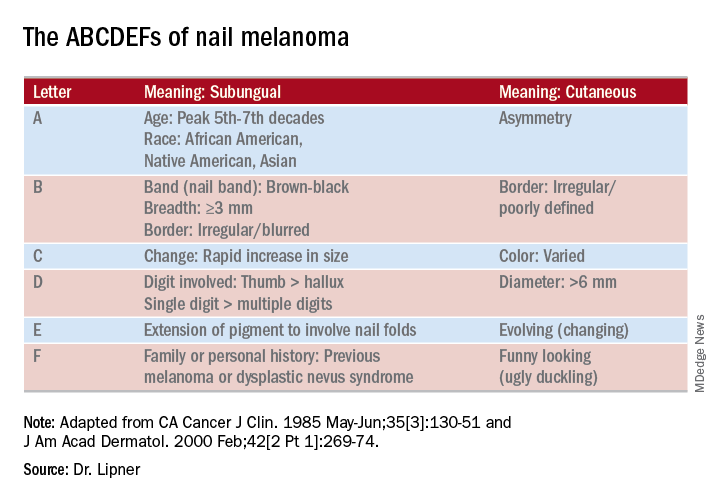
La dermoscopia può essere uno strumento prezioso per determinare la causa della melanonichia longitudinale (LM). “La dermoscopia a contatto è utile, quindi ho sempre a disposizione un gel ad ultrasuoni”, ha detto il dottor Lipner. “Il gel rende l’unghia una superficie più piatta”, il che facilita la visualizzazione accurata. Altri strumenti utili includono un tagliaunghie a doppia azione, che, ha detto, è un investimento utile.
Perché i pazienti che sono preoccupati per una delle loro unghie arriveranno spesso al loro appuntamento con lo smalto ancora sulle altre unghie, la dottoressa Lipner ha sempre pad di rimozione dello smalto disponibili in ufficio. È importante essere in grado di vedere tutte le unghie, ha detto, ma lei e i suoi collaboratori, tra cui il primo autore Pierre Halteh, MD, che era allora uno studente di medicina alla Cornell, hanno scoperto dalla loro indagine che “pochi medici (32/402; 8%) hanno chiesto ai loro pazienti di rimuovere lo smalto ad ogni visita.”
Cause non melanocitiche di LM
Le melanonichie longitudinali possono avere un’eziologia non melanocitica, che può variare da ematomi subungueali a infezioni da pseudomonas e funghi a pigmenti esogeni.
In generale, gli ematomi subungueali sono la causa più comune di melanonichia, sebbene gli ematomi longitudinali non siano comunemente visti. Più remoto è il trauma causale, più scura è la decolorazione subungueale, ha detto il dottor Lipner. “La dermatoscopia è molto utile” per gli ematomi subungueali, che di solito mostrano un modello omogeneo, anche se “si possono vedere anche dissolvenze periferiche, striature ed emorragie periungueali”, ha aggiunto.
È importante monitorare questi pazienti “perché i melanomi possono sanguinare”, ha detto. La fotografia in ufficio, o anche le foto scattate dai pazienti, possono essere utilizzate per seguire l’ematoma fino alla risoluzione.
Quando si pensa a fonti esogene di pigmento, oltre agli indizi dall’anamnesi, un tip-off può essere che la piega ungueale prossimale è anche decolorata, ha sottolineato il dottor Lipner. Un’ampia varietà di colpevoli comuni e meno comuni possono emergere, tra cui catrame, tabacco, henné e altre tinture per capelli, permanganato di potassio e persino la stampa dei giornali, ha detto. Con una fonte esogena, un attento esame clinico e dermoscopico può mostrare che il pigmento non si estende fino alla lunula, anche se può seguire il contorno della piega ungueale prossimale.
Quando il fungo è la causa di LM, la banda è spesso più ampia prossimalmente e si assottiglia distalmente, ha notato il dottor Lipner. Mentre il Trichophyton rubrum var. nigricans è un colpevole noto, i non dermatofiti, come il Neoscytalidium dimidiatum, possono anche causare una LM che spesso corre lungo le pieghe ungueali prossimali e laterali. “Per fare la diagnosi, è utile inviare un ritaglio al dermatopatologo”, ha detto. Le ife possono spesso essere viste su colorazione e cultura, ha detto. La reazione a catena della polimerasi “è anche possibile e molto utile per questi nondermatofiti.”
La colonizzazione batterica del letto ungueale può essere una causa di LM. Gli agenti patogeni possono includere Pseudomonas aeruginosa, che spesso mostra la caratteristica tinta verdastra. Le specie Klebsiella e Proteus possono provocare uno scolorimento più grigio-nero. Una storia di lavoro umido, come l’agricoltura e altre occupazioni agricole e casearie, così come il lavoro domestico, aumenta il rischio di colonizzazione batterica.
Comunemente, un’eziologia batterica risulterà in una decolorazione che inizia alla piega laterale dell’unghia o alla giunzione delle pieghe ungueali prossimali e laterali. La dermoscopia mostrerà una dissolvenza irregolare dello scolorimento verso l’aspetto mediale dell’unghia, e la colorazione di Gram dei ritagli interessati mostrerà bastoncini gram-negativi.