CHICAGO – Uma unha descolorida pode dar até mesmo uma pausa dermatológica temperada: A causa é exógena? Fúngica ou bacteriana, talvez? Pode ser um melanoma subungueal? Deve ser seguido, cortado, ou biopsiado? Shari Lipner, MD, delineou uma abordagem racional para avaliação das melanoníquias longitudinais durante uma sessão focada no distúrbio das unhas da Academia Americana de Dermatologia no verão.

Dr. Shari Lipner
A sessão veio após uma recente pesquisa nacional realizada pela Dra. Lipner e seus colaboradores que perguntaram aos dermatologistas em diferentes estágios da prática o quão confiantes estavam no diagnóstico e no manejo da melanoniaquia. “No total, eles não estavam muito confiantes”, disse a Dra. Lipner, diretora da divisão de unhas da Cornell University, Nova York.
De 142 dermatologistas residentes, assim como 58 dermatologistas juniores e 199 dermatologistas sênior, apenas 18,2% realizaram exames de unhas em cada visita, e a maioria (58%) só olhou para as unhas durante o exame da pele do corpo inteiro. Mais da metade (62%) dos médicos residentes relatou não se sentir confiante no diagnóstico e manejo da melanoniaquia, enquanto esse número caiu para 8,6% para os médicos assistentes seniores. Ainda assim, a maioria dos médicos seniores (64,3%) estavam apenas “bastante confiantes” em suas habilidades melanoníacas (J Am Acad Dermatol. 2017 May;76:994-6).
Ferramentas do ofício
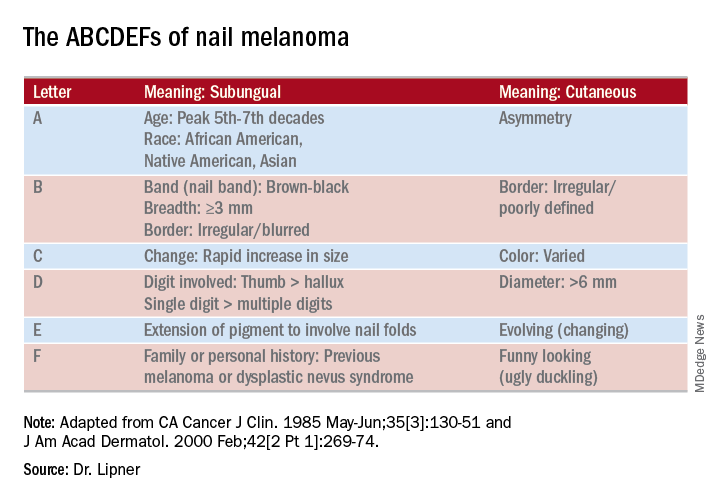
A dermocopia pode ser uma ferramenta inestimável para determinar a causa da melanoníquia longitudinal (LM). “A dermatoscopia de contato é útil, por isso tenho sempre gel de ultra-som disponível”, disse o Dr. Lipner. “O gel torna a unha mais plana”, o que facilita a visualização precisa. Outras ferramentas úteis incluem um corta-unhas de dupla ação, o que, disse ela, é um investimento que vale a pena.
Porque pacientes que estão preocupados com uma de suas unhas muitas vezes vêm à sua consulta com esmaltes ainda nas outras unhas, a Dra. Lipner sempre tem almofadas removedoras de esmalte disponíveis no consultório. É importante poder ver todas as unhas, disse ela, mas ela e os seus colaboradores, incluindo o primeiro autor Pierre Halteh, MD, que era então estudante de medicina na Cornell, descobriram a partir da sua pesquisa que “poucos médicos (32/402; 8%) pediram aos seus pacientes para removerem os esmaltes em cada visita.”
Causas não-melanocíticas de LM
As melanoníquias longitudinais podem ter uma etiologia não-melanocítica, que pode variar de hematomas subungueais a pseudomonas e infecções fúngicas a pigmentos exógenos.
Os hematomas subungueais, em geral, são a causa mais comum de melanoniaquia, embora hematomas longitudinais não sejam comumente vistos. Quanto mais remoto o trauma causal, mais escura a descoloração subungueal, disse o Dr. Lipner. “A dermatoscopia é muito útil” para os hematomas subunguais, que geralmente mostram um padrão homogêneo, embora “você também possa ver manchas periféricas, estrias e hemorragias periunguais”, ela acrescentou.
É importante monitorar esses pacientes “porque os melanomas podem sangrar”, ela disse. A fotografia de escritório, ou mesmo fotografias tiradas pelos pacientes, pode ser usada para rastrear o hematoma até a resolução.
Ao pensar em fontes exógenas de pigmento, além de pistas da história, uma dica pode ser que a prega proximal das unhas também esteja descolorida, apontou a Dra. Lipner. Uma grande variedade de culpados comuns e menos comuns pode surgir, incluindo do alcatrão, tabaco, henna e outras tinturas de cabelo, permanganato de potássio, e até mesmo impressão de jornais, disse ela. Com uma fonte exógena, o exame clínico e dermoscópico cuidadoso pode mostrar que o pigmento não se estende até a extremidade da lúnula, embora possa seguir o contorno da prega proximal das unhas.
Quando o fungo é a causa da LM, a faixa é frequentemente mais larga proximalmente e a cônica distalmente, observou a Dra. Lipner. Enquanto Trichophyton rubrum var. nigricans é um culpado conhecido, nondermatophytes, tais como Neoscytalidium dimidiatum, também podem causar uma LM que freqüentemente corre ao longo das pregas proximais e laterais das unhas. “Para fazer o diagnóstico, enviar um recorte ao dermatopatologista é útil”, disse ela. A hifa pode muitas vezes ser vista na coloração e cultura, disse ela. A reação em cadeia da polimerase “também é possível e muito útil para esses não-materiófitos”
A colonização bacteriana do leito ungueal pode ser uma causa de LM. Os patógenos podem incluir Pseudomonas aeruginosa, que muitas vezes mostrará a coloração esverdeada característica. As espécies Klebsiella e Proteus podem resultar em uma descoloração mais cinza-negra. Uma história de trabalho húmido, como a agricultura e outras ocupações agrícolas e lácteas, assim como o trabalho doméstico, aumenta o risco de colonização bacteriana.
Em geral, uma etiologia bacteriana resultará numa descoloração começando na prega lateral da unha ou na junção das pregas proximais e laterais. A dermatoscopia mostrará descoloração irregular em direção ao aspecto medial da unha, e a coloração de gram gram gram gram gram gram-negativa das hastes afetadas.