Un homme de 50 ans est adressé à notre service électrophysiologique pour une évaluation de palpitations. Un monitoring Holter antérieur a démontré des épisodes de fibrillation auriculaire ainsi qu’une tachycardie auriculaire. D’autres tests diagnostiques ont été effectués, notamment une échocardiographie 2D qui a mis en évidence une dépression globale de la fonction du ventricule gauche (VG) avec une fraction d’éjection (FE) de 33 %. Le patient ne présentait pas de signes ou de symptômes d’insuffisance cardiaque et faisait régulièrement de l’exercice. Il a subi une étude électrophysiologique dans un établissement extérieur. Cette étude a noté « une activité auriculaire désorganisée avec une activation plus précoce dans l’oreillette gauche, compatible avec une fibrillation/flutter auriculaire ». Étant donné la localisation du côté gauche, les médecins traitants ont décidé de poursuivre le traitement médical avec des bêtabloquants et un antiarythmique de classe Ic. Il s’est intéressé à l’ablation par cathéter en raison d’une intolérance aux médicaments, et a été adressé à notre établissement.
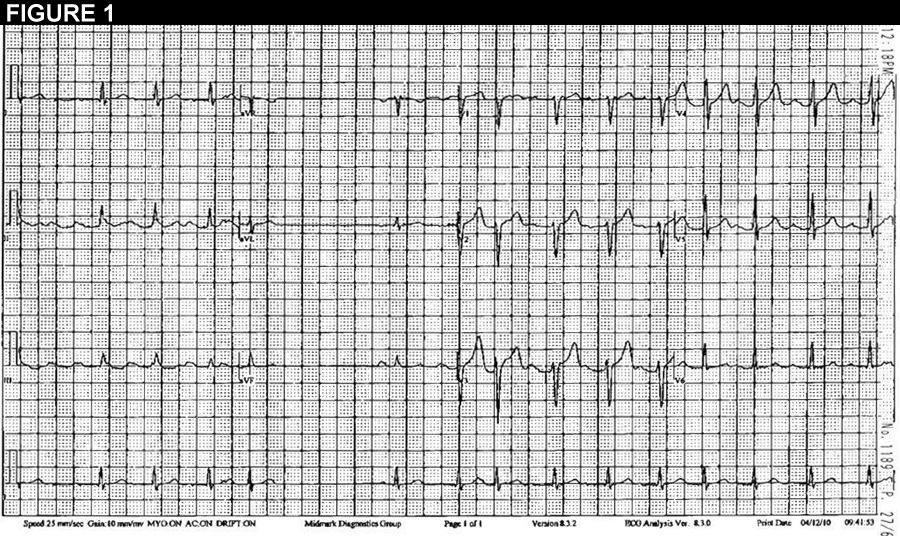
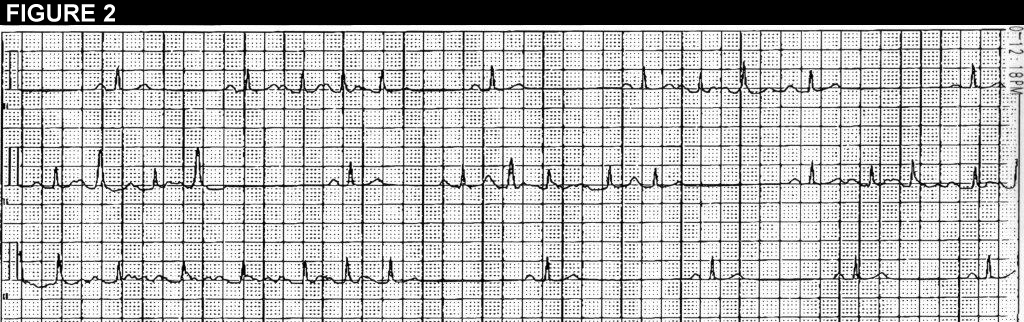
La figure 1 est un ECG à 12 dérivations démontrant des salves de tachycardie auriculaire. La figure 2 est une bande continue d’un traçage Holter (plomb II).
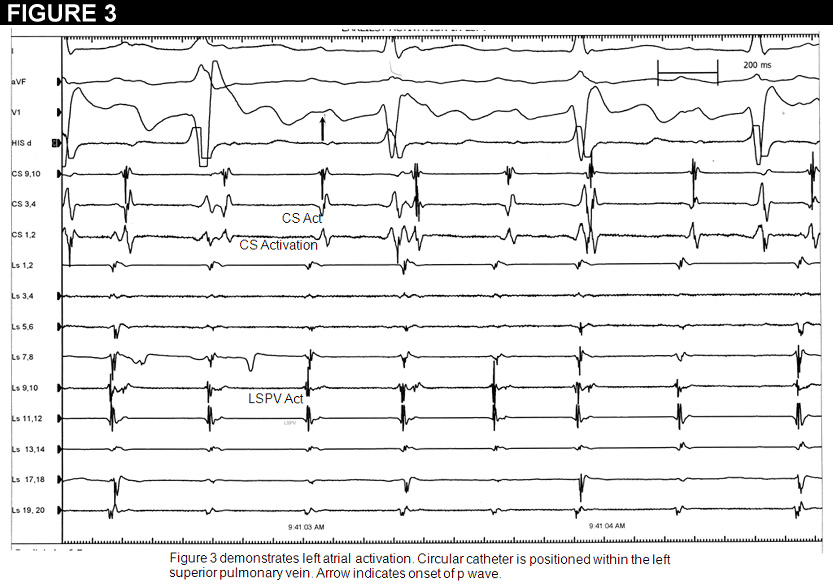
Le patient a été emmené au laboratoire d’électrophysiologie. Nous avons réalisé une cartographie électro-anatomique dans l’oreillette droite avec démonstration des temps d’activation tardifs. Nous avons ensuite accédé à l’oreillette gauche par un double accès trans-septal standard. Le cathéter circulaire a ensuite été placé à l’orifice de chaque veine pulmonaire. La veine pulmonaire supérieure gauche a montré les potentiels les plus précoces 40msec avant l’onde p de surface (Figure 3). Nous avons décidé de procéder à l’ablation dans cette région, qui se trouvait anatomiquement sur la paroi postérieure moyenne de l’oreillette gauche à l’orifice de la veine pulmonaire supérieure gauche. Quelques secondes après l’ablation, la tachycardie s’est complètement arrêtée. Nous avons alors commencé l’isoproternol jusqu’à 10mcg/min sans induction de tachycardie auriculaire ou de fibrillation auriculaire. Le patient est resté en observation toute la nuit et est sorti de l’hôpital sous 25 mg de métoprolol à action prolongée. Il n’a toujours pas de tachycardie trois mois après l’ablation. Une nouvelle échocardiographie a montré une normalisation de sa FEVG.
Malgré un rythme irrégulier, le patient dans notre cas souffre d’une tachycardie auriculaire focale. La tachycardie auriculaire focale comme seul mécanisme de tachycardie supraventriculaire est relativement rare, représentant 10-15% des cas référés pour une ablation par cathéter.(1) La paroi postérieure de l’oreillette gauche est supposée être un territoire riche en déclencheurs pour la formation de la fibrillation auriculaire.(2) Bien que relativement rares, des épisodes soutenus de tachycardie auriculaire focale peuvent conduire à une cardiomyopathie liée au rythme. La tachycardie associée aux veines pulmonaires est une entité rare. Dans une série rétrospective, seulement 3 % de toutes les tachycardies auriculaires d’un grand centre de référence tertiaire ont été classées comme des tachycardies de la veine pulmonaire.(3) Dans cette série, l’ablation focale du site d’activation le plus précoce au niveau de l’orifice de la veine, ou l’ablation circonférentielle de la veine coupable, a permis d’éviter à long terme les tachycardies auriculaires récurrentes et la fibrillation auriculaire. Les arythmies de la veine pulmonaire ont été associées au développement de la fibrillation auriculaire.(4) Dans trois grandes séries de patients subissant une ablation pour une tachycardie focale de la veine pulmonaire, le développement rapporté de la fibrillation auriculaire après l’ablation est faible.(5,6) Bien que notre patient ait eu une amélioration de sa FEVG, et qu’il soit libre d’arythmies, son risque futur de développement de la fibrillation auriculaire est inconnu.