Przypadek
32-letnia kobieta bez istotnej przeszłości medycznej jest oceniana z powodu ostrego, lewostronnego bólu w klatce piersiowej trwającego od pięciu dni. Ból ma charakter przerywany, nasila się przy głębokim wdechu i w pozycji leżącej. Zaprzecza występowaniu duszności. Jej temperatura wynosi 100,8ºF, ale poza tym parametry życiowe są w normie. Badanie przedmiotowe i zdjęcie radiologiczne klatki piersiowej są bez zmian, ale elektrokardiogram wykazuje rozsiane uniesienia odcinka ST. Początkowe stężenie troponiny jest łagodnie podwyższone i wynosi 0,35 ng/ml.
Czy ta pacjentka może mieć ostre zapalenie osierdzia? Jeśli tak, jak należy ją leczyć?
Tło
Zapalenie osierdzia jest najczęstszą chorobą osierdzia spotykaną przez szpitalników. Aż w 5% przypadków bólu w klatce piersiowej, których nie można przypisać zawałowi serca (MI), rozpoznaje się zapalenie osierdzia.1 U osób o prawidłowej odporności aż 90% przypadków ostrego zapalenia osierdzia ma etiologię wirusową lub idiopatyczną.1,2 Ludzki wirus upośledzenia odporności (human immunodeficiency virus – HIV) i gruźlica są częstymi sprawcami w krajach rozwijających się i u osób z obniżoną odpornością.3 Inne specyficzne przyczyny etiologiczne ostrego zapalenia osierdzia to choroby autoimmunologiczne, nowotwory, napromienianie klatki piersiowej, urazy i zaburzenia metaboliczne (np. mocznica). Klasyfikację etiologiczną ostrego zapalenia osierdzia przedstawiono w tabeli 2 (s. 16).
 kliknij, aby powiększyć
kliknij, aby powiększyć
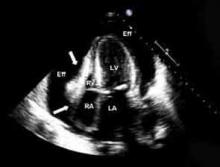
Rycina 1. Echokardiograficzny dowód zapaści rozkurczowej prawego przedsionka i prawej komory spowodowanej dużym wysiękiem w osierdziu sugerującym tamponadęRA: prawy przedsionek; RV: prawa komora; LA: lewy przedsionek; LV: lewa komora; Eff: wysięk w osierdziu uciskający RA i RV.
Zapalenie osierdzia jest przede wszystkim rozpoznaniem klinicznym. Większość pacjentów zgłasza się z bólem w klatce piersiowej.4 Tarcie osierdzia może być słyszalne lub nie (czułość od 16% do 85%), ale gdy jest obecne, jest prawie w 100% swoiste dla zapalenia osierdzia.2,5 Rozlane uniesienie odcinka ST w elektrokardiogramie (EKG) jest obecne w 60% do 90% przypadków, ale może być trudne do odróżnienia od uniesienia odcinka ST w ostrym zawale serca.4,6
Niepowikłane ostre zapalenie osierdzia często jest skutecznie leczone ambulatoryjnie.4 Jednak pacjenci z cechami wysokiego ryzyka (patrz Tabela 1, po prawej) powinni być hospitalizowani w celu identyfikacji i leczenia specyficznej etiologii leżącej u podstaw choroby oraz monitorowania powikłań, takich jak tamponada.7
Nasza pacjentka ma cechy odpowiadające zapaleniu osierdzia. W kolejnych rozdziałach dokonamy przeglądu diagnostyki i leczenia ostrego zapalenia osierdzia.
 kliknij, aby powiększyć
kliknij, aby powiększyć
Tabela 1. Cechy wysokiego ryzyka ostrego zapalenia osierdzia i kryteria hospitalizacji
Przegląd danych
Jak rozpoznaje się ostre zapalenie osierdzia?
Ostre zapalenie osierdzia jest rozpoznaniem klinicznym popartym EKG i echokardiogramem. Aby postawić diagnozę, muszą być obecne przynajmniej dwa z czterech następujących kryteriów: opłucnowy ból w klatce piersiowej, szmer osierdziowy, rozsiane uniesienie odcinka ST w EKG i wysięk w osierdziu.8
Historia. Pacjenci mogą zgłaszać gorączkę (46% w jednym małym badaniu obejmującym 69 pacjentów) lub niedawno przebytą infekcję dróg oddechowych lub przewodu pokarmowego (40%).5 Większość pacjentów zgłasza opłucnowy ból w klatce piersiowej. Zazwyczaj ból nasila się w pozycji siedzącej i pochylonej do przodu, a nasila się w pozycji leżącej na wznak.4 Ból może promieniować do grzbietu mięśnia trapezowego z powodu wspólnego unerwienia osierdzia i trapezu przez nerw przeponowy.9 Jednak ból może być minimalny lub nieobecny u pacjentów z mocznicowym, nowotworowym, gruźliczym lub popromiennym zapaleniem osierdzia.
 kliknij, aby powiększyć
kliknij, aby powiększyć
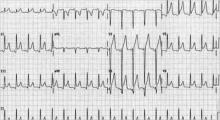
Rycina 2. EKG w ostrym zapaleniu osierdzia wykazujące rozsiane uniesienia odcinka ST
Badanie fizykalne. Tarcie osierdzia jest prawie w 100% swoiste dla rozpoznania zapalenia osierdzia, ale czułość może się różnić (16% do 85%) w zależności od częstości osłuchiwania i etiologii.2,5 Uważa się, że jest ono spowodowane tarciem między warstwą ciemieniową i trzewną zapalnie zmienionego osierdzia. Tarcie osierdzia jest klasycznie opisywane jako powierzchowny, wysoki, drapiący lub piszczący dźwięk, najlepiej słyszalny przy użyciu przepony stetoskopu na dolnej lewej granicy mostka, z pacjentem pochylonym do przodu.
Dane laboratoryjne. Pełna morfologia krwi, panel metaboliczny i enzymy sercowe powinny być sprawdzone u wszystkich pacjentów z podejrzeniem ostrego zapalenia osierdzia. Wartości troponin są podwyższone nawet u jednej trzeciej pacjentów, wskazując na uszkodzenie mięśnia sercowego lub zapalenie mięśnia sercowego, ale nie wykazano, aby miały one niekorzystny wpływ na długość pobytu w szpitalu, ponowne przyjęcie do szpitala lub częstość powikłań.5,10 Markery stanu zapalnego (np. wskaźnik sedymentacji erytrocytów lub białko C-reaktywne) są często podwyższone, ale nie wskazują na konkretną etiologię. Rutynowe posiewy wirusów i miana przeciwciał nie są przydatne.11
Większość przypadków zapalenia osierdzia jest uznawana za idiopatyczne (wirusowe); należy jednak rozważyć znalezienie specyficznej etiologii u pacjentów, którzy nie reagują po tygodniu leczenia. Przeciwciała przeciwjądrowe, poziom dopełniacza i czynnik reumatoidalny mogą służyć jako testy przesiewowe w kierunku chorób autoimmunologicznych. U pacjentów z odpowiednimi czynnikami ryzyka może być wskazane wykonanie testu na obecność pochodnej oczyszczonego białka lub kwantyfikatora oraz testu na obecność wirusa HIV. W przypadkach podejrzenia gruźliczego lub nowotworowego zapalenia osierdzia może być uzasadniona analiza płynu osierdziowego i biopsja.
Elektrokardiografia. EKG jest najbardziej przydatnym badaniem w diagnostyce ostrego zapalenia osierdzia. Zmiany EKG w ostrym zapaleniu osierdzia mogą postępować w czterech etapach:
- Etap 1: początkowo rozlane uniesienia odcinka ST z lub bez obniżeń odcinka PR;
- Etap 2: normalizacja odcinka ST i PR, zwykle po kilku dniach;
- Etap 3: rozlane inwersje załamka T; oraz
- Etap 4: normalizacja załamka T, zwykle po tygodniach lub miesiącach.
Chociaż jest mało prawdopodobne, aby wszystkie cztery etapy były obecne w danym przypadku, 80% pacjentów z zapaleniem osierdzia wykaże rozproszone uniesienia odcinka ST i obniżenie odcinka PR (patrz Rycina 2, powyżej).12
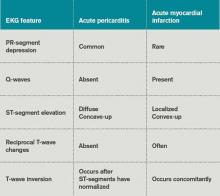
W tabeli 3 wymieniono cechy EKG pomocne w różnicowaniu ostrego zapalenia osierdzia od ostrego zawału mięśnia sercowego.
Radiografia klatki piersiowej. Ponieważ wysięk w osierdziu często towarzyszy zapaleniu osierdzia, we wszystkich podejrzanych przypadkach należy wykonać zdjęcie radiologiczne klatki piersiowej (CXR). Badanie CXR może wykazać powiększenie sylwetki serca, jeśli obecne jest więcej niż 250 ml płynu w osierdziu.3 Badanie CXR jest również pomocne w rozpoznaniu współistniejącej infekcji płucnej, wysięku w opłucnej lub masy w śródpiersiu – wszystkie te wyniki mogą wskazywać na specyficzną etiologię zapalenia osierdzia i/lub wysięku w osierdziu.
Echokardiografia. Badanie echokardiograficzne należy wykonać u wszystkich pacjentów z podejrzeniem zapalenia osierdzia w celu wykrycia wysięku, towarzyszących chorób mięśnia sercowego lub osierdzia.13 Badanie echokardiograficzne często jest prawidłowe, ale może wykazać wysięk w 60% przypadków, a tamponadę (patrz ryc. 1, str. 15) w 5% przypadków.4
Tomografia komputerowa (CT) i rezonans magnetyczny serca (CMR).CT lub CMR są metodami obrazowania z wyboru, gdy wynik badania echokardiograficznego jest niejednoznaczny lub w przypadku zapalenia osierdzia powikłanego krwotocznym lub zlokalizowanym wysiękiem, zgrubieniem osierdzia lub masą osierdzia.14 Pomagają one również w precyzyjnym obrazowaniu sąsiednich struktur, takich jak płuca lub śródpiersie.
Analiza płynu osierdziowego i biopsja osierdzia. W przypadkach opornego na leczenie zapalenia osierdzia z wysiękiem analiza płynu osierdziowego może dostarczyć wskazówek dotyczących etiologii choroby. Należy wykonać rutynowe badania chemiczne, morfologię komórek, barwienie metodą Grama i metodą kwaśną, posiew i cytologię. Dodatkowo, przy podejrzeniu gruźliczego zapalenia osierdzia, należy zlecić barwienie i hodowlę pałeczek kwasoopornych, deaminazę adenozyny oraz badanie interferonu-gamma. Biopsja osierdzia może wykazać obecność ziarniniaków lub komórek nowotworowych. Ogólnie rzecz biorąc, analiza płynu osierdziowego i biopsja pozwalają na ustalenie rozpoznania w około 20% przypadków.11
 kliknij, aby powiększyć
kliknij, aby powiększyć
Tabela 2. Specyficzne przyczyny ostrego zapalenia osierdzia
Jak leczy się ostre zapalenie osierdzia?
Większość przypadków niepowikłanego ostrego zapalenia osierdzia ma podłoże wirusowe i dobrze odpowiada na leczenie NLPZ i kolchicyną.2,4 Brak odpowiedzi na leczenie NLPZ i kolchicyną – objawiający się utrzymującą się gorączką, bólem w klatce piersiowej, nowym wysiękiem w osierdziu lub pogorszeniem stanu ogólnego – w ciągu tygodnia od rozpoczęcia leczenia powinien skłonić do poszukiwania podstawowej choroby układowej. W przypadku jej stwierdzenia leczenie powinno być ukierunkowane na chorobę przyczynową.
Bakteryjne zapalenie osierdzia wymaga zwykle drenażu chirurgicznego jako uzupełnienie leczenia odpowiednimi antybiotykami.11 Gruźlicze zapalenie osierdzia leczy się za pomocą terapii wielolekowej; w przypadku obecności zakażenia HIV chorzy powinni otrzymywać również wysoce aktywną terapię antyretrowirusową. W autoimmunologicznym zapaleniu osierdzia oprócz NLPZ i kolchicyny należy rozważyć zastosowanie steroidów i leków immunosupresyjnych.10 Nowotworowe zapalenie osierdzia może ustąpić po zastosowaniu chemioterapii, ale charakteryzuje się dużą częstością nawrotów.13 Mocznicowe zapalenie osierdzia wymaga intensyfikacji dializoterapii.
Możliwości leczenia niepowikłanego idiopatycznego lub wirusowego zapalenia osierdzia obejmują:
NSAIDs. Ważne jest odpowiednie dawkowanie leków z grupy NLPZ podczas leczenia ostrego zapalenia osierdzia. Początkowe opcje leczenia obejmują ibuprofen (1600 do 3200 mg na dobę), indometacynę (75 do 150 mg na dobę) lub aspirynę (2 do 4 g na dobę) przez jeden tydzień.11,15 Aspiryna jest preferowana u pacjentów z chorobą niedokrwienną serca. U pacjentów, u których objawy utrzymują się dłużej niż tydzień, można kontynuować podawanie NLPZ, ale wskazane jest przeprowadzenie badań w kierunku etiologii choroby podstawowej. U pacjentów z wysokim ryzykiem wystąpienia choroby wrzodowej należy rozważyć jednoczesne stosowanie inhibitora pompy protonowej w celu zminimalizowania działań niepożądanych ze strony żołądka.
Kolchicyna. Kolchicyna ma korzystny profil korzyści i ryzyka jako leczenie wspomagające w ostrym i nawracającym zapaleniu osierdzia. Pacjenci odczuwają większą ulgę w objawach, gdy są leczeni zarówno kolchicyną, jak i NLPZ, w porównaniu z samymi NLPZ (88% w porównaniu z 63%). Częstość nawrotów jest mniejsza w przypadku leczenia skojarzonego (11% w porównaniu z 32%).16 Leczenie kolchicyną (0,6 mg dwa razy dziennie po dawce nasycającej do 2 mg) jest zalecane przez kilka miesięcy do ponad roku.13,16,17
Glukokortykoidy. Należy unikać rutynowego stosowania glikokortykoidów w leczeniu ostrego zapalenia osierdzia, ponieważ wiąże się ono ze zwiększonym ryzykiem nawrotu choroby (OR 4,3).16,18 Stosowanie glikokortykoidów należy rozważyć w przypadku zapalenia osierdzia opornego na NLPZ i kolchicynę, w przypadkach, w których NLPZ i kolchicyna są przeciwwskazane, oraz w autoimmunologicznym lub związanym z chorobami tkanki łącznej zapaleniu osierdzia. Prednizon należy podawać w dawce do 1 mg/kg/dobę przez co najmniej miesiąc, w zależności od ustąpienia objawów, a następnie zmniejszać dawkę po rozpoczęciu stosowania NLPZ lub kolchicyny.13 Mniejsze dawki prednizonu, do 0,5 mg/kg/dobę, mogą być równie skuteczne, z dodatkową korzyścią w postaci zmniejszenia działań niepożądanych i nawrotów.19
Leczenie inwazyjne. Należy rozważyć wykonanie perikardiocentezy i/lub perikardiektomii, gdy zapalenie osierdzia jest powikłane dużym wysiękiem lub tamponadą, fizjologią zwężenia lub nawracającym wysiękiem.11 Perikardiocenteza jest najmniej inwazyjną opcją i pozwala na uzyskanie natychmiastowej ulgi w przypadku tamponady lub dużego, objawowego wysięku. Jest to preferowana metoda pozyskiwania płynu osierdziowego do analizy diagnostycznej. Wysięki mogą jednak nawracać i w takich przypadkach preferowane jest zastosowanie okna osierdziowego, które zapewnia stały odpływ płynu z osierdzia. Perikardiektomia jest zalecana w przypadku objawowego zaciskającego zapalenia osierdzia niereagującego na leczenie farmakologiczne.15
 kliknij, aby powiększyć
kliknij, aby powiększyć
Tabela 3. Zmiany w EKG w ostrym zapaleniu osierdzia i zawale serca
Back to the Case
Prezentacja pacjenta – objawy, po których wystąpiła gorączka i opłucnowy ból w klatce piersiowej – jest charakterystyczna dla ostrego idiopatycznego zapalenia osierdzia. Nie słyszano szmeru osierdziowego, ale wyniki EKG były typowe. Podwyższenie stężenia troponiny I sugerowało leżące u podłoża zapalenie mięśnia sercowego. Badanie echokardiograficzne było bez zmian. Biorąc pod uwagę prawdopodobną etiologię wirusową lub idiopatyczną, nie zlecono dalszych badań diagnostycznych w celu zbadania możliwości wystąpienia podstawowej choroby ogólnoustrojowej.
Pacjentce rozpoczęto podawanie ibuprofenu w dawce 600 mg co osiem godzin. W ciągu dwóch dni nastąpiło znaczne złagodzenie objawów. Rutynowe badanie w kierunku gorączki było negatywne. Pacjentkę wypisano następnego dnia.
Pacjentka została ponownie przyjęta trzy miesiące później z nawracającym opłucnowym bólem w klatce piersiowej, który nie poprawił się po wznowieniu leczenia NLPZ. Początkowe stężenie troponiny I wynosiło 0,22 ng/ml, elektrokardiogram był niezmieniony, a badanie echokardiograficzne wykazało niewielki wysięk. Zastosowano ibuprofen w dawce 800 mg co 8 godzin oraz kolchicynę w dawce 0,6 mg dwa razy dziennie. Objawy ustąpiły następnego dnia i pacjentka została wypisana z receptą na ibuprofen i kolchicynę. Poinstruowano ją, aby za tydzień zgłosiła się do lekarza podstawowej opieki zdrowotnej.
Podczas wizyty w klinice zmniejszono dawkę ibuprofenu, ale kolchicynę kontynuowano przez kolejne sześć miesięcy. Pacjentka pozostała bezobjawowa podczas sześciomiesięcznej obserwacji w klinice.
Dolna linia
Ostre zapalenie osierdzia jest rozpoznaniem klinicznym popartym wynikami EKG. Większość przypadków ma podłoże idiopatyczne lub wirusowe i może być skutecznie leczona lekami z grupy NLPZ i kolchicyną. W przypadkach, które nie odpowiadają na początkowe leczenie, lub w przypadkach, w których występują cechy wysokiego ryzyka, należy poszukiwać swoistej etiologii.
Dr Southern jest szefem oddziału medycyny szpitalnej w Montefiore Medical Center w Bronxie, N.Y. Dr Galhorta jest instruktorem, a dr Martin, Korcak i Stehlihova są adiunktami na wydziale medycyny w Albert Einstein.
- Lange RA, Hillis LD. Clinical practice. Ostre zapalenie osierdzia. N Engl J Med. 2004;351:2195-2202.
- Zayas R, Anguita M, Torres F, et al. Incidence of specific etiology and role of methods for specific etiologic diagnosis of primary acute pericarditis. Am J Cardiol. 1995;75:378-382.
- Troughton RW, Asher CR, Klein AL. Pericarditis. Lancet. 2004;363:717-727.
- Imazio M, Demichelis B, Parrini I, et al. Day-hospital treatment of acute pericarditis: a management program for outpatient therapy. J Am Coll Cardiol. 2004;43:1042-1046.
- Bonnefoy E, Godon P, Kirkorian G, et al. Serum cardiac troponin I and ST-segment elevation in patients with acute pericarditis. Eur Heart J. 2000;21:832-836.
- Salisbury AC, Olalla-Gomez C, Rihal CS, et al. Frequency and predictors of urgent coronary angiography in patients with acute pericarditis. Mayo Clin Proc. 2009;84(1):11-15.
- Imazio M, Cecchi E, Demichelis B, et al. Indicators of poor prognosis of acute pericarditis. Circulation. 2007;115:2739-2744.
- Imazio M, Spodick DH, Brucato A, et al. Diagnostic issues in the clinical management of pericarditis. Int J Clin Pract. 2010;64(10):1384-1392.
- Spodick DH. Acute pericarditis: current concepts and practice. JAMA. 2003;289:1150-1153.
- Imazio M, Demichelis B, Cecchi E. Cardiac troponin I in acute pericarditis. J Am Coll Cardiol. 2003;42(12):2144-2148.
- Sagristà Sauleda J, Permanyer Miralda G, Soler Soler J. Diagnosis and management of pericardial syndromes. Rev Esp Cardiol. 2005;58(7):830-841.
- Bruce MA, Spodick DH. Atypical electrocardiogram in acute pericarditis: characteristics and prevalence. J Electrocardiol. 1980;13:61-66.
- Maisch B, Seferovic PM, Ristic AD, et al. Guidelines on the diagnosis and management of pericardial diseases executive summary; the task force on the diagnosis and management of pericardial diseases of the European Society of Cardiology. Eur Heart J. 2004; 25(7):587-610.
- Verhaert D, Gabriel RS, Johnston D, et al. The role of multimodality imaging in the management of pericardial disease. Circ Cardiovasc Imaging. 2010;3:333-343.
- Imazio M, Spodick DH, Brucato A, et al. Controversial issues in the management of pericardial diseases. Circulation. 2010;121:916-928.
- Imazio M, Bobbio M, Cecchi E, et al. Colchicine in addition to conventional therapy for acute pericarditis: results of the colchicine for acute pericarditis (COPE) trial. Circulation. 2005;112(13):2012-2016.
- Adler Y, Finkelstein Y, Guindo J, et al. Colchicine treatment for recurrent pericarditis: a decade of experience. Circulation. 1998;97:2183-185.
- Imazio M, Bobbio M, Cecchi E, et al. Colchicine as first-choice therapy for recurrent pericarditis: results of the colchicine for recurrent pericarditis (CORE) trial. Arch Intern Med. 2005;165:1987-1991.
- Imazio M, Brucato A, Cumetti D, et al. Corticosteroids for recurrent pericarditis: high versus low doses: a nonrandomized observation. Circulation. 2008;118:667-771.