 |
 |
Varier olika ögonlocksförändringar är vanliga i alla patientgrupper och orsakerna till dem är många, men de allra flesta är godartade. Kliniker bör alltid identifiera etiologin för lesionen – oavsett om den är inflammatorisk, infektiös, strukturell eller neoplastisk – eftersom det kommer att styra rätt hantering.
När en godartad neoplasm, t.ex. ett papillom, finns på ögonlocksranden är en rakning ofta det lämpligaste tillvägagångssättet. Även om de flesta inte utgör någon visuell kompromiss kan lesionerna orsaka irritation som t.ex. en känsla av främmande kropp. Patienter som kommer med klagomål på ögonlockslesioner söker ofta både ett kosmetiskt och ett terapeutiskt ingrepp. Kliniker bör inte avfärda kosmetiska problem, eftersom patienterna kan känna sig obekväma med sitt utseende, och avlägsnande kan vara avgörande för deras livskvalitet.
Avlägsnande av dessa lesioner är ett fördelaktigt ingrepp för dessa patienter och kan göras på kontoret. Kontrollera med din statliga styrelse för specifika bestämmelser om optometrister som utför detta förfarande.
Uteslöt malignitet
Och även om de flesta lesioner är godartade och helt enkelt kan avlägsnas, bör var och en av dem utvärderas med avseende på möjligheten till malignitet innan de avlägsnas. Om en lesion är misstänkt eller av okänd etiologi bör man hänvisa till en ögonkirurg för excision och biopsi för att utesluta malignitet. Tecken på malignitet i ögonlocket är bland annat madaros och förändringar av den normala integriteten i ögonlocket.1 Maligna lesioner tenderar också att växa snabbare än de som är godartade. De kan vara smärtsamma, blöda lättare och bilda sår eller skorpor i mitten av lesionen.
Marginintegritet
När lesioner finns på ögonlocksranden är extra kirurgisk omsorg motiverad, eftersom ögonlocksrandens strukturella integritet är väsentlig för utseende och funktionalitet. En rakad excision är användbar när biopsi är motiverad, men en viss precision är nödvändig för att bibehålla marginalens integritet. Det ger kirurgen histologisk kontroll över den vävnad som excideras.
Alla exciderade vävnadsprover bör skickas till ett patologiskt laboratorium för histopatologisk analys. Resultaten kommer vanligtvis tillbaka inom en till två veckor, varefter du bör följa upp patienten för att diskutera.
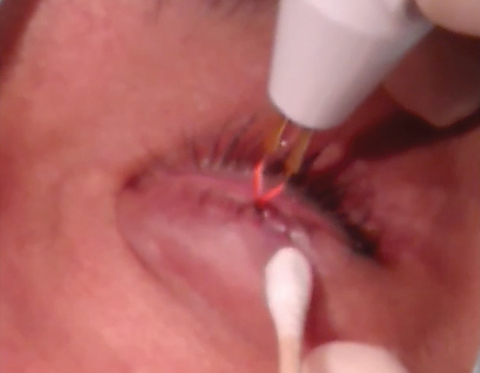
Efter excisionen ska du kauterisera såret för att kontrollera eventuell blödning.
Procedurens grunder
För excisionen ska det nedre ögonlocket bedövas med lidokain 2% med 1:100 000 epinefrin. Detta inducerar också vasokonstriktion av de omgivande kärlen, vilket begränsar blodförlusten efter ingreppet. Området förbereds med betadin, draperas och testas för bedövningseffekt.
Efter bekräftelse av anestesi grips lesionen med en tång så att dess bas exponeras. En 11 graders kirurgisk kniv används för att avlägsna lesionen vid dess bas på ögonlocksranden. Man är noga med att se till att inga skåror görs i själva marginalen. Det avlägsnade provet placeras i behållare och medium som tillhandahålls av laboratoriet och skickas för analys.
Kauteriet hjälper till att kontrollera blödningen och oftalmisk antibiotikasalva används för att förhindra infektion.
Efter ingreppet instrueras patienten att använda antibiotikasalva två gånger om dagen i fem dagar.
En enkel procedur, shave excision kan ha en betydande inverkan på patienter som belastas av vanliga ögonlockslesioner.
Dr Skorin är konsult på avdelningen för kirurgi, Community Division of Ophthalmology i Mayo Clinic Health System i Albert Lea, MN.
Dr Goemann tog sin examen vid Pacific University College of Optometry och praktiserar på Eye Q Vision i Mankato, MN och Family Eye Care i Fairmont, MN.
1. Carter S. Ögonledsbesvär: Diagnosis and management. Am Fam Phys. 1998:2695-2702.