
Jane, 42 år, har haft smärta i höger knä i ungefär sex månader. Hon förnekar att hon har haft något trauma. Jane beskriver smärtan som ”vag och dåligt lokaliserad” men värre vid aktivitet. Hon säger att hon började ett gång-/löpprogram för nio månader sedan, då hon fick veta att hon var överviktig (BMI, 29). Hon har gått ner 10 pund sedan dess och hoppas kunna gå ner mer genom att fortsätta träna. Ytterligare granskning visar att Jane har upplevt ökande smärta när hon går upp och ner för trappor och att smärtan också förvärras när hon står upp efter långvarigt stillasittande.
Om Jane var din patient, vad skulle du inkludera i en fysisk undersökning och hur skulle du diagnostisera och behandla henne?
Knäsmärta är en vanlig presentation inom primärvården. Medan traumatisk knäsmärta ofta tas upp i den medicinska litteraturen har det skrivits lite om kronisk icke-traumatisk icke-artritisk knäsmärta som Janes. Medan tester vid fysisk undersökning ofta leder till rätt diagnos för traumatisk knäsmärta finns det således begränsad information om användningen av sådana tester för att fastställa etiologin vid kronisk knäsmärta.
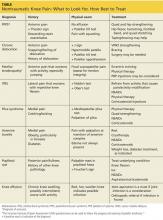
Denna översikt utarbetades för att fylla denna lucka. Sidorna som följer innehåller allmän vägledning om diagnos och behandling av kronisk icke-traumatisk knäsmärta. Tillstånden presenteras anatomiskt – främre, laterala, mediala eller bakre – med vanliga etiologier, anamnes och fynd vid fysisk undersökning samt diagnos och behandlingsalternativ för var och en av dem (se tabell, sidan 28).1-31
ANTERIOR KNEE PAIN
Patellofemoralt smärtsyndrom (PFPS)
Patellofemoralt smärtsyndrom (PFPS)
Det är den vanligaste orsaken till främre knäsmärta, men PFPS är en komplex enhet med en etiologi som inte har beskrivits väl.2 Quadriceps senan, den mediala och laterala retinacula, det iliotibiala bandet (ITB), vastus medialis och lateralis och patellas senans insättning på den främre tibialknölen spelar alla en roll för att patellofemorala leden ska kunna följas på rätt sätt; en obalans i någon av dessa krafter leder till onormal patellaregistrering över femurkondylerna, och smärta uppstår. PFPS kan också vara sekundär till ledöverbelastning, där överdriven fysisk aktivitet (t.ex. löpning, utfall eller knäböj) överbelastar den patellofemorala leden och orsakar smärta.
Riskfaktorer för PFPS är bland annat styrkeobalans i quadriceps-, hamstring- och höftmuskelgrupperna och ökad träning, t.ex. genom att springa längre sträckor.4,32 En nyligen genomförd genomgång visade inget samband mellan en ökad quadriceps-(Q)-vinkel och PFPS, så det betraktas inte längre som en viktig riskfaktor.5
Diagnostik. PFPS är en uteslutningsdiagnos och baseras främst på anamnes och fysisk undersökning. Smärta i främre knäet som förvärras vid långvarigt stillasittande (”teatertecknet”) eller när man går nedför trappor är en klassisk indikation på PFPS.1 Patienterna kan klaga på stelhet i knäet eller att knäet ”ger upp” sekundärt till skarp knäsmärta och en känsla av poppande eller crepitus i leden. Svullnad är inte ett vanligt fynd.2
En nyligen genomförd metaanalys avslöjade begränsad evidens för användningen av några specifika tester vid fysisk undersökning för att diagnostisera PFPS. Men smärta vid knäböjning och smärta vid ett patellar tilt test var mest konsekventa med en diagnos av PFPS. (Patellar tilt testet innebär att man lyfter den laterala kanten av patella överst medan patienten ligger på rygg med utsträckt knä; smärta vid < 20° lyft tyder på ett stramt lateralt retinaculum). Omvänt bidrar avsaknad av smärta vid knäböjning eller avsaknad av smärta i det laterala retinaculum till att utesluta det.2 En fysisk undersökning av kors- och sidoligamenten bör utföras hos en patient med en historia av instabilitet. Röntgen behövs inte för att ställa diagnos men kan övervägas om undersökningen visar en utgjutning, om patienten är 50 år eller äldre eller om ingen förbättring sker efter åtta till tolv veckors behandling.33
Behandling. Den mest effektiva och starkt stödda behandlingen av PFPS är ett sexveckors fysioterapiprogram med fokus på att stärka quadriceps- och höftmusklerna och stretcha quadriceps, ITB, hamstrings och höftböjare.4,5 Det finns begränsad information om användningen av NSAID, men de kan övervägas för kortsiktig behandling.2
Patellar taping och bracing har visat sig vara lovande som kompletterande terapier för PFPS, även om data för båda inte är entydiga. Det finns få prospektiva randomiserade studier av patellar bracing, och i en Cochrane-granskning från 2012 fann man begränsade bevis för dess effektivitet.34 Men en metaanalys från 2014 visade på måttliga bevis till stöd för patellar taping i ett tidigt skede för att hjälpa till att minska smärtan,6 och en nyligen genomförd genomgång tyder på att det kan vara till hjälp på både kort och lång sikt.7
Taping eller bracing kan vara användbart när det kombineras med ett skräddarsytt sjukgymnastikprogram. Evidensen för behandlingar som biofeedback, kiropraktisk manipulation och ortoser är begränsad, och de bör endast användas som kompletterande terapi.4
När du undersöker Jane finner du ingen svullnad i det drabbade knäet. Du utför tilt-testet, vilket framkallar smärta. Att sitta på huk orsakar också viss smärta. Du ställer diagnosen PFPS och ger en remiss för sex veckors sjukgymnastik.
Patellofemoral instabilitet (PFI)
PFI inträffar när patella lossnar helt från trochlear groove.11 PFI:s etiologi har också att göra med patellofemorala ledens komplexitet. Även här uppnås ledens stabilitet med en kombination av mjukvävnads- och benhållning. Vid full extension och tidig flexion av knäet är dock stabilitetsmekanismerna begränsade, vilket leder till ökad instabilitet. Andra associerade faktorer är Q-vinkel, lateral dragning från en stram ITB och motsatta krafter från vastus lateralis och vastus medialis obliquus (VMO).8-10
Riskfaktorer för PFI. De vanligaste predisponerande faktorerna för PFI är trochleadysoplasi, patella alta och lateralisering av tibialtuberositeten eller patella.10,11 Äldre patienter, övervägande kvinnor, har en ökad risk för PFI.9 Patienterna har vanligtvis en historia av patellasubluxation eller dislokation i sin ungdom, och cirka 17 % av dem som hade en första dislokation upplever ett återfall.9 Det är också vanligt med en familjehistoria av PFI.10
Diagnos. Patienter med PFI uppvisar ofta ospecifik smärta i främre knäet sekundärt till återkommande luxation.13 Noterbara undersökningsfynd inkluderar
– Ett positivt J-tecken (noteras om patella plötsligt förskjuts medialt under tidig knäflexion eller lateralt under full extension)
– Minskad styrka och flexibilitet hos quadriceps (särskilt VMO) och hamstrings
– Hypermobilitet hos patella, som inte bör vara mer än en fjärdedel till hälften av patelladiametern bilateralt
– Smärta under ett patellatilltest
– Positivt patellatilltest.10 (När patienten ligger med knäet böjt till 20°, placera tummarna på den mediala patella och tryck lateralt; patienten kommer att räta ut benet med smärta eller ”rädsla” före patellar dislokation.)
Plain radiografi bör beställas i alla fall för att bedöma om det finns ett ossealt trauma/deformitet och för att hjälpa till att vägleda det kirurgiska övervägandet. MRT kan ge ytterligare information när betydande mjukdelsskador misstänks eller när patienten inte förbättras med konservativ behandling.8,11
Behandling. En nyligen genomförd Cochrane-översikt visade att konservativ behandling (VMO-förstärkning, stöd och proprioceptiv terapi) förhindrade framtida luxationer mer effektivt än kirurgiskt ingrepp.11 Kirurgi är dock indicerat när uppenbara predisponerande anatomiska förhållanden (osteokondral fraktur, intraartikulär deformitet eller en större reva av en medial mjukdelsstabilisator) tydligt visas på bilddiagnostik.8,11
Patellartendinopati
Patellartendinopati är en överbelastningsskada som ofta kallas ”jumper’s knee” eftersom den är förknippad med högintensiva hoppsporter (t.ex. volleyboll och basketboll), och patellatendinopati är en insertionell tendinopati med smärta oftast vid den proximala patellasenen.10 Skadans patologi, även om den är dåligt förstådd, tros bero på ett försämrat läkningssvar på mikrostjärnor.12,14
Diagnos. Patienter med patellatendinopati uppvisar vanligen anterior suprapatellär smärta som förvärras av aktivitet. Klassiskt kan smärtan uppträda i någon av fyra faser12
1. Smärta isolerad efter aktivitet
2. Smärta som uppkommer under aktivitet men som inte hindrar aktiviteten
3. Smärta som uppkommer både under och efter aktiviteten och som stör tävlingen
4. En fullständig senavbrott.
Undersökningen bör inkludera en bedömning av patellarsenan med avseende på lokaliserad förtjockning, nodularitet, crepitus och fokal suprapatellär ömhet. Muskelsenans funktion bör utvärderas genom att bedöma knäets rörlighet och styrkan i quads via straight-leg raise, decline squat eller single-leg squats.12 Frågeformuläret VISA (Victorian Institute of Sport Assessment) kan användas för att kvantifiera symtomen och hjälpa till att följa patientens framsteg under hela terapin.31 Det finns inga beprövade specialtester eller radiologiska studier som hjälper till med att ställa diagnosen patellatendinopati,14 men MRT kan användas för ytterligare utvärdering när fynden är tvetydiga.35
Bearbetning. Ett brett utbud av alternativ, från excentrisk träning (t.ex. tre uppsättningar med 15 repetitioner utförda två gånger om dagen i 12 veckor) och sjukgymnastik till injektioner med platelet-rich plasma (PRP), skleroserande injektioner och kirurgi, finns tillgängliga för behandling av patellar tendinopati.13-15 Även om inga specifika data har bevisat överlägsenheten hos någon enskild terapi, rekommenderar expertgruppens samförstånd excentrisk träning som inledande terapi, utförd i 12 veckor.14,15
Det är också intressant att notera att en nyligen publicerad studie visade att tre veckovisa PRP-injektioner hjälpte 75 % av patienterna – som alla inte svarade på fyra månaders excentrisk terapi – att återgå till sin aktivitetsnivå före symtom inom 90 dagar.16 Kortikosteroidinjektioner bör inte användas för att behandla patellatendinopati på grund av risken för senruptur.15 Ortopedisk remiss för kirurgiskt ingrepp bör övervägas för patienter som inte reagerar efter tre till sex månaders konservativ behandling.14
Nästa: Lateral knäsmärta >>