Denne information forklarer, hvad vulvakræft er, herunder symptomer, diagnose og behandling.
Du behøver ikke at læse alle disse oplysninger med det samme. Den er beregnet til at blive brugt over tid. Før du taler med din læge, kan det være nyttigt at læse nogle afsnit, så du får en bedre idé om, hvilke spørgsmål du skal stille. Andre afsnit kan hjælpe dig med at huske, hvad sundhedspersonen fortæller dig.
- Om vulva
- Om vulvakræft
- Tegn og symptomer på vulvakræft
- Diagnosticering af vulvakræft
- Bækkenundersøgelse
- Vulva biopsi
- Billeddiagnostiske scanninger
- Kræftstadier
- Metastatisk kræft
- Rekursiv kræft
- Stadier af vulvakræft
- Behandling af vulvakræft
- Kirurgi
- Typer af kirurgi
- Hvad du kan forvente efter operationen
- Strålebehandling
- Kemoterapi
- Biologisk behandling
- Kliniske forsøg
- Efter behandling af vulvakræft
- Emotionel støtte
- Rådgivningscenter
- Støttegrupper
- Seksuel sundhed
- Socialarbejde
- Integrativ medicin
- Ressourcer
Om vulva
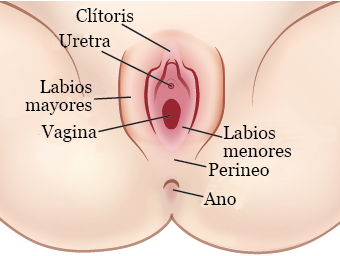
Begrebet vulva er en anden måde at betegne det ydre kønsorgan, eller kønsorganerne (se figur 1). Vulva består af:
- De indre og ydre læber på skamlæberne
- Klitoris
- Skedeåbningen
- Vaginalkirtlerne, som er placeret i perineum (den del mellem vulva og anus)
Om vulvakræft
Vulvakræft er sjælden. Den kan opstå hvor som helst på vulvaen, selv om den normalt opstår på vulvaens ydre læber.
Kræft i vulvaen udvikler sig normalt langsomt over mange år. Den begynder i form af unormale celler. Disse unormale celler er prækancerøse, hvilket betyder, at de ikke er kræft, men at de kan blive til kræft. Klynger af unormale celler er også kendt som dysplasi eller vulva intraepithelial neoplasi (VIN).
Anormale celler kan vokse på huden på vulvaen i lang tid. Det er vigtigt at blive undersøgt regelmæssigt, så din sundhedsplejerske kan opdage dem tidligt, hvilket gør dem lettere at behandle. Behandling af unormale celler kan hjælpe med at forhindre, at de udvikler sig til vulvakræft.
Omkring halvdelen af vulvakræft skyldes infektion med visse typer af humant papillomavirus (HPV). Vacciner, der beskytter mod disse HPV-typer, vil sandsynligvis reducere risikoen for vulvakræft. Du kan få flere oplysninger om HPV-vacciner ved at tale med din læge.
Tegn og symptomer på vulvakræft
Vulvakræft har ofte ikke symptomer med det samme. Hvis du har nogle af nedenstående symptomer, må du ikke ignorere dem.
Undersøg din vulva en gang om måneden med et spejl. Hvis du bemærker noget af nedenstående, skal du fortælle det til din læge.
- En knude, vækst eller sår (læsion) på vulvaen.
- En hudplet, der har en tekstur eller farve, der adskiller sig fra resten af din hud.
- En hudplet, der har en tekstur eller farve, der adskiller sig fra resten af din hud.
- En hudplet, der har en tekstur eller farve, der adskiller sig fra resten af din hud.
- En ændring i udseendet af et modermærke.
- Varselagtige knopper.
- Det klør eller brænder, som ikke forsvinder med behandling.
- Blødning eller udflåd, der ikke er relateret til menstruation (menstruation).
- Ømhed eller smerter.
- Smerter ved seksuel aktivitet eller vandladning.
- Uvanlig lugt.
Disse symptomer kan være tegn på vulvakræft, eller de kan være forårsaget af en anden tilstand. Din læge vil tale med dig og tage prøver for at finde ud af mere om det.
Diagnosticering af vulvakræft
Der findes ingen test for vulvakræft. Din sundhedsplejerske vil stille dig spørgsmål om din sygehistorie og foretage en fysisk undersøgelse. Du kan også få foretaget andre undersøgelser og tests, f.eks. en bækkenundersøgelse, en biopsi af vulva eller billeddannende scanninger.
Bækkenundersøgelse
I en bækkenundersøgelse undersøger din læge din vagina, livmoderhals, livmoder, livmoder, æggeledere, æggestokke og endetarm. Han eller hun vil bruge en handske og glidecreme til at føre en finger ind i din vagina og samtidig placere den anden hånd på dit underliv (mave). Dette giver dig mulighed for at mærke organernes størrelse, form og position for at se, om der er noget unormalt.
Vulva biopsi
Din læge vil sandsynligvis tage en vævsprøve fra din vulva. Dette kaldes en biopsi. En biopsi kan foretages på din sundhedstjenesteyders kontor. Vævet sendes til et laboratorium for at blive undersøgt i et mikroskop for tegn på kræft.
Billeddiagnostiske scanninger
Din læge kan også foretage andre undersøgelser, f.eks. en billeddiagnostisk scanning.
- En computertomografi (CT) bruger en computer forbundet med en røntgenmaskine til at generere billeder af kroppens indre. Du kan blive bedt om at tage et kontrastfarvestof eller få det sprøjtet ind i dine vener, så dine organer kan ses tydeligere.
- Magnetisk resonansbilleddannelse (MRI) bruger magnetfelter til at få detaljerede billeder af kroppens indre.
- Positronemissionstomografi (PET) bruger små mængder radioaktivitet til at få billeder af hele kroppen. Dertil indsprøjtes en lille mængde radioaktivt materiale i en blodåre. Dette materiale absorberes hovedsageligt af de væv, der bruger mest energi, som f.eks. kræft. Billederne fra en PET-scanning viser, om der er kræft i kroppen.
- En PET-scanning med en CT-scanning kombinerer billeder fra begge scanninger. De udføres på samme tid og på samme maskine.
Kræftstadier
Stadier er en måde at beskrive kræft på. Kræftstadierne er baseret på, hvor kræften er fundet, hvor stor den er, og om den har spredt sig. Hvis du ved, hvilket stadie din kræft er i, kan det hjælpe din læge med at lave den bedste behandlingsplan for dig.
Metastatisk kræft
Hvis kræften spreder sig ud over det sted, hvor den startede, kaldes det metastatisk kræft. Kræft kan sprede sig:
- til nærliggende væv.
- til lymfesystemet og derefter til andre dele af kroppen. Lymfesystemet hjælper kroppen med at bekæmpe infektioner. Den består af små bønneformede organer, der kaldes lymfeknuder.
- til blodkar og derefter til andre områder af kroppen.
Din læge vil tale med dig om, hvor langt din kræft er nået. Hvis du vil vide mere om stadier af vulvakræft, kan du læse afsnittet “Stadier af vulvakræft” nedenfor.
Rekursiv kræft
Rekursiv kræft er kræft, der kommer tilbage, efter at den er blevet behandlet. Tilbagevendende vulvakræft kan komme tilbage i vulvaområdet eller i andre dele af kroppen.
Stadier af vulvakræft
- Stadie 0 (carcinoma in situ): Kræften findes kun på vulvaens overflade. Den har ikke spredt sig ud over det sted, hvor den startede.
- Stadie I: Kræften findes kun i vulva eller perineum. Den har ikke spredt sig til lymfeknuder eller andre dele af kroppen. Dette stadium er opdelt i stadium IA og stadium IB.
- Stadie IA: Kræften er 2 centimeter (ca. 0,8 tommer) eller mindre. Den har ikke spredt sig mere end 1 millimeter dybere ind i vulvaens væv.
- Stadie IB: Kræften er større end 2 centimeter, har spredt sig mere end 1 millimeter dybere ind i vulvaens væv eller begge dele.
- Stadie II: Kræften er vokset ind i væv i nærheden af vulvaen og perineum, f.eks. den nederste del af urinrøret, skeden eller anus. Den har ikke spredt sig til lymfeknuder eller andre dele af kroppen. Den kan være af enhver størrelse.
- Stadie III: Kræften har spredt sig til lymfeknuder, der er tæt på vulvaen.
- Stadie IV: Kræften har spredt sig til andre steder, der er tæt på vulvaen, eller til andre fjerntliggende organer. Dette stadie er opdelt i stadie IVA og IVB.
- Stadie IVA: Kræften har spredt sig til et af følgende steder i nærheden af vulvaen:
- Den øverste del af urinrøret, slimhinden i skeden, slimhinden i blæren, slimhinden i endetarmen eller er fastgjort til bækkenbenet (hoftebenet).
- Fikserede (dvs. bevæger sig ikke ved berøring) eller ulcererede femorale inguinal lymfeknuder i lysken
- Stadie IVA: Kræften har spredt sig til et af følgende steder i nærheden af vulvaen:
- Stadie IVB: Kræften har spredt sig til fjernere dele af kroppen.
Behandling af vulvakræft
Behandlingen af vulvakræft afhænger af:
- Kræftens størrelse og placering.
- Hvis kræften har spredt sig.
- Din generelle sundhedstilstand.
Din læge vil drøfte behandlingsmulighederne med dig.
Kirurgi
Kirurgi er den vigtigste behandling af vulvakræft.
Kræften kan sidde flere steder, så det kan være nødvendigt at fjerne en stor mængde væv. Hvis tumoren er stor (mere end 2 centimeter) eller er vokset dybt ind i vulvaen, kan det også være nødvendigt at få fjernet lymfeknuder i lysken.
Typer af kirurgi
Der er fire hovedtyper af vulvakirurgi:
- Laserkirurgi indebærer brug af en lysstråle, der er rettet mod at brænde hudceller væk. Det bruges kun til behandling af forstadier til kræft.
- En bred lokal excision indebærer fjernelse af tumoren og noget nærliggende væv. Det nærliggende væv fjernes for at sikre, at der ikke er kræft tilbage.
- Vulvektomi er fjernelse af vulvaen eller en del af den.
- Partiel vulvektomi: Dette indebærer fjernelse af den del af ventilen, hvor kræften er fundet.
- Enkle vulvektomi: Dette indebærer fjernelse af hele vulvaen.
- Radikal vulvektomi: En del af eller hele vulvaen og det omkringliggende væv fjernes.
- En lymfeknudeudskæring er fjernelse af 1 eller flere lymfeknuder.
- Sentinel node dissektion: Kun de første par knuder, der dræner området nær kræftstedet, fjernes.
- Komplet lymfeknudeudskæring: Alle lymfeknuder nær vulvaen fjernes. Den kan foretages på 1 eller begge sider af perineum. En fuldstændig lymfeknudeudskæring øger risikoen for lymfødem (hævelse) på den side af benet, hvorfra knuderne fjernes.
Hvis du skal opereres, vil din læge tale med dig om, hvilken type operation der er den rigtige for dig. Din sygeplejerske vil give dig trykte oplysninger om den operation, du skal have.
Hvis du skal have en vulva-rekonstruktion som en del af din operation, vil du også tale med en plastikkirurg for at planlægge din pleje.
Hvad du kan forvente efter operationen
Du har brug for tid til at hele og komme dig. Genoptræningstiden afhænger af operationstypen og mængden af fjernet væv. Nogle kvinder har brug for mere tid til at helbrede end andre. Spørg din læge om, hvad du skal forvente.
Efter operationen vil du have smerter i et par uger i det område, hvor operationen blev foretaget. Mens du er på hospitalet, får du smertestillende medicin, og inden du tager hjem, får du en recept på mere. Du kan have dræn i eller omkring dit snit, når du går hjem. Hvis det er tilfældet, vil din sygeplejerske lære dig, hvordan du skal tage dig af det, inden du forlader hospitalet.
Du vil se en kirurg 7 til 10 dage efter din operation. Han eller hun vil kontrollere dit operationssted og fjerne dine sting og dræn.
Du kan have smerter, når du sidder op i 3 til 4 uger efter operationen. Du vil kunne ligge ned og stå. Hvis du har fået foretaget større eller rekonstruktiv kirurgi, kan det være, at du ikke kan sidde i op til 8 uger.
Strålebehandling
Hvis din kræft har spredt sig til andre dele af kroppen, f.eks. lymfeknuder eller andre organer, skal du måske have strålebehandling. Strålebehandling kan også anvendes før en operation for at mindske tumoren.
Der findes to hovedtyper af strålebehandling:
- Strålebehandling med ekstern strålebehandling er den mest almindelige type. Den gives med en maskine, der er på ydersiden af kroppen.
- Brachyterapi er strålebehandling, der gives internt (indefra kroppen) ved hjælp af radioaktive implantater.
Hvis du skal have strålebehandling, vil din læge drøfte med dig, hvilken type strålebehandling der er den rigtige for dig. En sygeplejerske vil give dig trykte oplysninger om den type strålebehandling, du vil få.
Kemoterapi
Hvis du får kemoterapi, vil en sygeplejerske give dig trykte oplysninger om den kemoterapimedicin, du vil få.
Biologisk behandling
Biologisk behandling er også kendt som bioterapi eller immunterapi. Det er en behandling, hvor immunsystemet bruges til at bekæmpe kræft.
Biologisk terapi indebærer, at man bruger stoffer, der produceres i kroppen eller i et laboratorium, til at stimulere, styre eller genoprette kroppens naturlige forsvar mod kræft. Et eksempel på biologisk behandling er imiquimod (Zyclara®, Aldara®). Imiquimod er et lægemiddel, der påføres på huden som en creme.
Du kan få foretaget blod- og tumorprøver for at se, om du har gener, der kan gøre dig egnet til immunterapi.
Kliniske forsøg
Kliniske forsøg er en type forskningsundersøgelse. De kan bruges til at søge efter bedre behandlinger af kræft. Forsøg kan også bruges til at finde metoder til at kontrollere kræftsymptomer og bivirkninger ved behandlingen.
Spørg din læge om kliniske forsøg for vulvakræft. Du kan også gå ind på www.cancer.gov/clinicaltrials/education/what-is-a-clinical-trial for at få flere oplysninger.
Efter behandling af vulvakræft
Når din behandling er afsluttet, vil din læge give dig en opfølgende plejeplan. Denne plan forklarer, hvilke undersøgelser og tests du skal have i fremtiden, og hvor ofte du skal have dem. Hvis du følger planen, kan det hjælpe din læge med at kontrollere, om der er tilbagevendende vulvakræft eller ny kræft.
Efter behandlingen skal du kontrollere området omkring din vulva hver måned. Bed din sygeplejerske om at vise dig, hvordan du skal gøre det ved hjælp af et spejl. Hvis du bemærker ændringer eller symptomer, skal du kontakte din sundhedsplejerske. Vent ikke til næste opfølgningsmøde.
Når du er færdig med behandlingen, skal du forsøge at gøre følgende:
- Opnå eller fastholde en sund kropsvægt.
- Et afbalanceret kostmønster. Du kan få flere oplysninger om sund kost efter kræftbehandling i vores ressource Spis sunde fødevarer.
- Træning. Det vil hjælpe dig med at få mere styrke og energi.
- Rygestop. Hvis du ønsker at holde op med at ryge, kan du lave en aftale med Memorial Sloan Ketterings (MSK) rygebehandlingsprogram ved at ringe på 212-610-0507.
Emotionel støtte
At have kræft kan vække mange følelser. Det kan tage tid at komme sig efter en kræftbehandling. Udnyt vores medarbejderes ekspertise. De kan hjælpe dig hele vejen igennem og kan henvise dig til andre fagfolk, hvis det er nødvendigt. Lad os vide, hvordan du har det, og hvad vi kan gøre for at hjælpe.
Rådgivningscenter
Det kan være svært at håndtere vulvakræft. Måske vil du gerne have hjælp til at håndtere den følelsesmæssige påvirkning, det har på dig, din familie og dine venner. Hvis du har spørgsmål eller bekymringer, eller hvis du føler dig ængstelig eller deprimeret, kan du tale med medlemmerne af dit sundhedsteam. De kan også henvise dig til en rådgiver, som kan hjælpe dig med at udtrykke, forstå og håndtere dine følelser.
Støttegrupper
MSK tilbyder støttegrupper for mennesker med kræft. Disse grupper er en måde, hvorpå mennesker med kræft kan støtte hinanden. De kan hjælpe dig med at forstå dine følelser og oplevelser. Tal med din sundhedsplejerske om støttegrupper, der er tilgængelige for dig.
Seksuel sundhed
Du har måske spørgsmål om seksualitet. Du kan drøfte disse spørgsmål med din sundhedsplejerske, en sygeplejerske eller en socialrådgiver. Du kan også tale med en person fra MSK’s Women’s Sexual Medicine and Women’s Health Program. For yderligere oplysninger eller for at aftale en tid, ring 646-888-5076.
Socialarbejde
En socialrådgiver kan tilbyde følelsesmæssig støtte og foreslå ressourcer til økonomisk hjælp, transport og hjemmepleje.
Integrativ medicin
MSK’s Integrative Medicine Service tilbyder en række forskellige terapier, der supplerer (går sammen med) traditionel medicinsk behandling. Tjenesten tilbyder:
|
|
|
|
Meditation |
|
For yderligere oplysninger eller for at aftale en tid kan du ringe på 646-888-0800.
Ressourcer
American Cancer Society (ACS)
www.cancer.org
800-227-2345
Forselger en række oplysninger og tjenester, herunder Hope Lodge, som tilbyder gratis overnatning for patienter og pårørende under kræftbehandling.
CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (mellem 25th og 26th Streets)
New York, NY 10001
Offerter rådgivning, støttegrupper, uddannelsesworkshops, publikationer og økonomisk hjælp.
National Cancer Institute
www.cancer.gov
800-4-CANCER (800-422-6237)
OncoLink
www.oncolink.upenn.edu
Forselger oplysninger om specifikke kræftformer, det seneste om kræftbehandlinger og opdateringer om forskningsmæssige fremskridt.
The Wellness Community
www.wellness-community.org
Forsætter støtte- og uddannelsesgrupper, der tilbyder landsdækkende professionel ledelse, stresshåndtering og sociale netværk i et hjemligt fællesskab med fokus på at forbedre sundhed og velvære.
Society of Gynecologic Oncology
www.sgo.org/patients-caregivers-survivors
SGO’s mission er at støtte forskning, uddannelse og offentlig opmærksomhed omkring forebyggelse af gynækologisk kræft, tidlig diagnose og optimal behandling. Dette websted indeholder oplysninger til personer, der er ramt af gynækologisk kræft, og til deres pårørende.