Das Hauptziel der Pankreastransplantation ist die Verbesserung des insulinabhängigen Diabetes mellitus (Typ 1 oder Typ 2) und die vollständige Unabhängigkeit von injiziertem Insulin. Die simultane Pankreas-Nieren-Transplantation (SPK) (siehe Abbildung unten) ist die primäre Option, wenn der Patient auch eine diabetische Nephropathie hat und für eine Nierentransplantation in Frage kommt. Die erste erfolgreiche Pankreastransplantation beim Menschen zusammen mit einer Nierentransplantation wurde an der University of Minnesota von Dr. William Kelly und Dr. Richard Lilleheiat der University of Minnesota durchgeführt. Im Jahr 2015 wurden in den Vereinigten Staaten 947 Pankreastransplantationen durchgeführt.
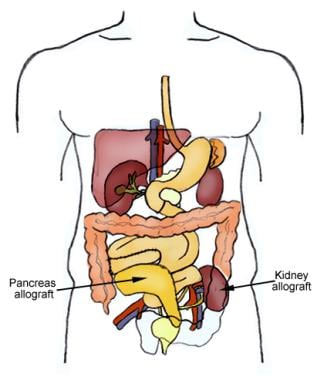 Nieren-Pankreas-Allotransplantation
Nieren-Pankreas-Allotransplantation Schätzungsweise 30,3 Millionen Menschen – 9,4 % der Gesamtbevölkerung der Vereinigten Staaten – haben Diabetes mellitus. Jeder vierte betroffene Erwachsene weiß jedoch nicht, dass er Diabetes hat, und von den 84,1 Millionen US-Erwachsenen mit Prädiabetes sind sich nur 11,6 % ihrer Erkrankung bewusst. Die diabetische Nephropathie ist die häufigste Ursache für chronische Nierenerkrankungen in den USA, und jedes Jahr erkranken mehr als 50 000 Menschen an einer Nierenerkrankung im Endstadium, wobei Diabetes die Hauptursache ist.
Dieser Artikel befasst sich in erster Linie mit der Pankreastransplantation. Für eine vollständige Erörterung der Nierentransplantation siehe Pädiatrische Nierentransplantation und Nierentransplantation.
Formen der Bauchspeicheldrüsentransplantation
Eine Spenderbauchspeicheldrüse kann auf eine der folgenden Arten für die endokrine Ersatztherapie verwendet werden:
1. Pankreastransplantation allein (PTA): Indiziert für Patienten mit Typ-1-Diabetes, die häufige Episoden von Hypoglykämie mit oder ohne Unwissenheit, eingeschränkte Lebensqualität oder andere Probleme mit der Insulintherapieverträglichkeit haben. Diese Patienten haben eine ausreichende Nierenfunktion und eine Nierentransplantation ist nicht indiziert.
2. SPK-Transplantation: Die Organe stammen von ein und demselben Spender. Die primäre Verwendung ist bei Patienten mit Typ-1-Diabetes, die eine geschätzte glomeruläre Filtrationsrate (eGFR) von 2</sup> haben oder eine Nierenersatztherapie erhalten.
3. Pankreas nach Nierentransplantation (PAK): Transplantation der Bauchspeicheldrüse eines verstorbenen Spenders nach einer vorangegangenen Nierentransplantation; die Indikationen sind ähnlich wie bei der PTA
4. Pankreas-Inselzelltransplantation: Bietet eine geringere Morbidität, aber schlechtere Langzeitergebnisse als die Transplantation eines festen Organs (Pankreas).
Ungefähr 80 % der Pankreastransplantationen werden als SPK-Transplantation durchgeführt. Etwa 10 % der Pankreastransplantationen werden als PAK-Transplantation nach einer zuvor erfolgreichen Nierentransplantation von einem lebenden oder verstorbenen Spender durchgeführt. Die übrigen Fälle werden als PTA durchgeführt. Im Jahr 2015 wurden in den USA 80 PTAs durchgeführt.
Die Pankreas- und die Inseltransplantation können als komplementäre Transplantationsoptionen betrachtet werden, und die eine oder die andere schließt sich nicht gegenseitig aus. In einer Analyse von 40 Pankreastransplantationen (50 % PTA, 27,5 % SPK, 22,5 % PAK) nach einem Transplantatversagen bei der Inselzelltransplantation wurden die Gesamtüberlebensraten (97 % nach 1 Jahr und 83 % nach 5 Jahren) nicht nachteilig beeinflusst.
Tests zur Beurteilung der Transplantation
Bei der Beurteilung eines Patienten für eine SPK-Transplantation werden die Quantifizierung des täglichen Insulinbedarfs und die Nüchtern-C-Peptidwerte im Serum verwendet, um die Art des vorhandenen Diabetes, den Schweregrad der Insulinresistenz und den möglichen Nutzen einer Pankreastransplantation zu bestimmen. Ein hoch insulinresistenter Patient hat einen hohen Insulinbedarf (>1-1,5 Einheiten/kg) und einen hohen Nüchtern-C-Peptidspiegel (>4 ng/ml). Diese Patienten können trotz einer Pankreastransplantation insulinabhängig bleiben.
Diese Werte müssen jedoch im Rahmen des klinischen Gesamtbildes betrachtet werden. Ein Patient, der beispielsweise an einer Peritonealdialyse mit traubenzuckerhaltigem Dialysat behandelt wird, hat einen höheren Insulinbedarf, der jedoch abnimmt, sobald die Nierentransplantation die Dialyse überflüssig macht. C-Peptid ist kein exakter Marker bei Patienten mit chronischer Nierenerkrankung, da es bei diesen Patienten eine unterschiedliche Clearance aufweist. Außerdem ist der C-Peptid-Spiegel bei einem Patienten, der Insulin einnimmt, falsch niedrig, wenn die Probe entnommen wird, während der Patient hypoglykämisch ist; daher muss das C-Peptid-Ergebnis im Lichte einer gleichzeitigen Glukosemessung interpretiert werden.
Hämoglobin A1C sollte gemessen werden, um den Schweregrad des Diabetes des Patienten zu beurteilen.
Wenn der Patient an einem Typ-1-Diabetes erkrankt ist, sollte der Ausgangswert von Autoimmunmarkern, einschließlich Antikörpern gegen Glutaminsäure-Decarboxylase, bestimmt werden. Ein Anstieg des Antikörperspiegels nach einer Pankreastransplantation würde auf eine mögliche Dysfunktion des Pankreastransplantats und eine Hyperglykämie aufgrund einer Autoimmunreaktion im Gegensatz zu einer Abstoßung hinweisen.
Indikationen und Kontraindikationen
Die Zahl der Pankreastransplantationen ist seit 2004, als etwa 1500 durchgeführt wurden, jedes Jahr zurückgegangen; 2016 wurden 181 Pankreastransplantationen durchgeführt. Die häufigste Multiorgan-Transplantation ist die Nieren-Pankreas-Transplantation, die zwischen 1988 und 2017 fast 23.000 Mal durchgeführt wurde. Im Jahr 2016 wurden 795 SPK-Transplantationen durchgeführt. Auf Patienten mit Typ-2-Diabetes entfielen 12,5 % der SPK-Transplantationen.
United Network of Organ Sharing (UNOS) nimmt einen potenziellen Pankreastransplantationskandidaten auf, wenn der Patient eines der folgenden Eignungskriterien erfüllt:
-
Insulinabhängig mit einem C-Peptid von 2 ng/ml oder weniger (Patienten mit Diabetes Typ 1)
-
Insulinabhängig mit einem C-Peptid von mehr als 2 ng/ml und einem Body-Mass-Index von 2</sup> (vermutlich Patienten mit Typ-2-Diabetes)
Der Kliniker muss sich bei der Interpretation dieser Werte des klinischen Bildes bewusst sein, wie oben erwähnt.Die Verwendung von C-Peptid ist umstritten.
Im Folgenden werden die Kriterien für die spezifische Art der Pankreastransplantation aufgeführt:
-
PTA – Häufige, akute metabolische Komplikationen einschließlich Hypoglykämie oder Ketoazidose, Unverträglichkeit einer exogenen Insulintherapie, und Fortbestehen akuter Komplikationen trotz insulinbasierter Behandlung
-
SPK – ESRD und Eignung für eine Pankreastransplantation
-
PAK – Eignung für eine Pankreastransplantation und eine vorherige erfolgreiche Nierentransplantation
Der in Frage kommende Patient muss sich außerdem einer angemessenen medizinischen Untersuchung unterziehen, insbesondere im Hinblick auf eine kardiovaskuläre Risikostratifizierung und periphere Gefäßerkrankungen. Außerdem müssen sie nachweisen, dass sie die medizinischen Vorgaben einhalten. Die historische Altersgrenze für die Pankreastransplantation, die von einigen Zentren weiterhin angewendet wird, liegt bei 55 Jahren. Die Zahl der Empfänger von Bauchspeicheldrüsentransplantaten, die älter als 55 Jahre sind, hat jedoch stetig zugenommen. Im Jahr 2016 waren 24,5 % aller Empfänger von Pankreastransplantaten älter als 50 Jahre (PTA: 38,3 %, SPK: 22,7 %, PAK: 25,7 %). Die Überlebensrate der Patienten ist bei jüngeren und älteren Pankreastransplantat-Empfängern vergleichbar, aber bei älteren Empfängern traten häufiger kardiovaskuläre Ereignisse auf.
Die folgenden absoluten Kontraindikationen sind ähnlich wie bei anderen Transplantationen fester Organe:
-
Übermäßiges kardiovaskuläres Risiko
-
Aktive bösartige Erkrankungen oder Infektionen, die vor der Transplantation behandelt und abgeklärt werden müssten
-
Hohe soziale Risikofaktoren wie fehlende Medikamententreue, fehlende Versicherung und illegaler Drogenkonsum
Zu den relativen Kontraindikationen gehören die folgenden:
-
Body Mass Index über 30 kg/m 2
-
Insulinbedarf von >1.5 U/kg pro Tag
-
Zerebrovaskuläre, aortale/iliakale, kardiovaskuläre oder periphere Gefäßerkrankungen
Vorteile der Pankreastransplantation
Die mikrovaskulären Komplikationen des Diabetes hängen direkt mit der Glukosekonzentration zusammen. Es ist daher zu erwarten, dass eine Normalisierung des Blutzuckerspiegels durch eine erfolgreiche Pankreastransplantation die mikrovaskulären Komplikationen stabilisiert oder rückgängig macht. Die sich daraus ergebenden Vorteile einer Pankreas- und Nierentransplantation werden im Folgenden erörtert.
Diabetische Retinopathie
Die meisten Kandidaten für eine Pankreastransplantation hatten vor der Transplantation im Durchschnitt 20-25 Jahre lang Diabetes, und viele von ihnen wurden daher wegen einer Retinopathie laseroperiert. Dies war in den meisten Studien ein häufiger Befund vor der Transplantation. Der Schweregrad dieser ophthalmologischen Veränderungen kann eine eindeutige heilsame Wirkung der PTA- oder SPK-Transplantation auf die Retinopathie verhindern.
Studien deuten jedoch darauf hin, dass sich die Retinopathie drei Jahre nach der SPK verbessern kann und dass der Bedarf an weiteren Lasereingriffen nach der SPK geringer ist als nach einer Nierentransplantation allein (KTA). Es wird vermutet, dass eine Pankreastransplantation und die Aufrechterhaltung eines euglykämischen Zustands die diabetische Retinopathie zumindest stabilisiert. Es sind prospektive Studien erforderlich, um die beiden Gruppen zu vergleichen, da in den meisten Studien keine ausreichenden Kontrollgruppen vorhanden waren.
Diabetische Nephropathie
Signifikant viele Kandidaten für eine Pankreastransplantation haben eine fortgeschrittene Nierenerkrankung. Das häufigste Szenario für eine Pankreastransplantation ist die Kombination mit einer Nierentransplantation zur Behandlung von Patienten mit diabetischer Urämie. SPK würde dazu beitragen, die schädlichen Auswirkungen von Diabetes auf das neue Nierentransplantat zu verhindern.
Studien, in denen die Nierenfunktion von Empfängern einer SPK-Transplantation mit der von diabetischen KTA-Empfängern verglichen wurde, zeigten keine signifikanten Unterschiede in der frühen Posttransplantationsphase. Eine rezidivierende diabetische Nephropathie wird jedoch bereits 2 Jahre nach einer KTA bei einem diabetischen Empfänger oder nach einem Versagen des Pankreastransplantats nach einer SPK beobachtet, wurde aber noch nie bei einem funktionierenden SPK-Transplantat berichtet. Bei Patienten mit einer Pankreastransplantation wurde eine verzögerte Progression oder Umkehrung der diabetischen Nephropathie festgestellt.
Diabetische Neuropathie
Die Neuropathie verbessert sich sowohl nach einer Nieren- als auch nach einer Pankreastransplantation, was darauf hindeutet, dass Nierenversagen und Diabetes zu der sensorischen Neuropathie beitragen, die häufig zum Zeitpunkt der Transplantation beobachtet wird. Autonome Neuropathien wie die Gastroparese entwickeln sich erst nach Jahren und sind schwer zu quantifizieren. Eine objektive Verbesserung der autonomen neuropathischen Befunde wurde jedoch 4 Jahre nach der SPK berichtet und ist nach SPK größer als nach KTA.
Diabetische Retinopathie
Die diabetische Retinopathie ist ein weit verbreiteter Befund bei Patienten mit Diabetes und ESRD. Es kann ein erheblicher Sehverlust/Blindheit beobachtet werden. Blindheit ist keine absolute Kontraindikation für eine Transplantation, da viele blinde Patienten ein sehr unabhängiges Leben führen.
Kardiovaskuläre Erkrankungen
Kardiovaskuläre Erkrankungen sind die häufigste Todesursache bei Patienten mit Diabetes und Nierenversagen. Nur wenige prospektive Studien haben den Zusammenhang zwischen der Herstellung einer Normoglykämie bei Patienten mit Langzeitdiabetes und einer Verringerung der kardiovaskulären Morbidität und Mortalität untersucht. In einer Querschnittsstudie war die linksventrikuläre Ejektionsfraktion höher, das Verhältnis von Spitzenfüllungsrate zu Spitzenejektionsrate größer und die endothelabhängige Dilatation der Arteria brachialis bei SPK-Empfängern besser als bei Patienten mit Typ-1-Diabetes, die KTA erhielten. Andere Belege zeigen, dass die SPK-Transplantation die kardiovaskuläre Todesrate bei gleichzeitiger Senkung des Blutdrucks verringert.
In einer anderen Studie wurde bei SPK-Empfängern eine stärkere Abnahme der linksventrikulären Masse und eine stärkere Normalisierung der diastolischen Dysfunktion beobachtet als bei denjenigen, die sich einer KTA unterzogen. In diesem Bericht wurde bei SPK- und KTA-Empfängern vor und 1 Jahr nach der Transplantation eine 2-dimensionale (2-D) und M-Mode-Echokardiographie durchgeführt. Eine große, retrospektive Studie deutet auf einen Zusammenhang mit einer geringeren Inzidenz von Myokardinfarkten, akuten Lungenödemen und Bluthochdruck bei SPK- und KTA-Empfängern hin.
Koronare Herzkrankheit (KHK) ist die wichtigste Komorbidität, die bei Patienten mit Typ-1-Diabetes und diabetischer Nephropathie zu berücksichtigen ist. Patienten mit Diabetes und terminaler Niereninsuffizienz haben ein schätzungsweise 50-fach höheres Risiko für kardiovaskuläre Ereignisse als die Allgemeinbevölkerung. Die Prävalenz signifikanter kardiovaskulärer Erkrankungen (>50% Stenose) bei Patienten mit Diabetes, die eine Behandlung wegen terminaler Niereninsuffizienz beginnen, wird auf 45-55% geschätzt. Wegen der diabetischen Neuropathie verspüren die Patienten während einer Myokardischämie möglicherweise keine Angina pectoris.
Schlaganfall und transitorische ischämische Attacke
Patienten mit terminaler Niereninsuffizienz und Diabetes haben eine erhöhte Rate an Schlaganfällen und transitorischen ischämischen Attacken. Todesfälle im Zusammenhang mit zerebralen Gefäßerkrankungen sind bei Patienten mit terminaler Niereninsuffizienz etwa doppelt so häufig wie bei Patienten ohne Diabetes. Schlaganfälle treten bei Patienten mit Diabetes häufiger und in einem jüngeren Alter auf als bei alters- und geschlechtsgleichen Nicht-Diabetikern.
Periphere Gefäßerkrankungen
Periphere Gefäßerkrankungen der unteren Extremitäten sind bei Patienten mit Diabetes von Bedeutung. Bei Patienten mit terminaler Niereninsuffizienz besteht das Risiko einer Amputation einer unteren Extremität. Diese Probleme beginnen typischerweise mit einem Fußgeschwür in Verbindung mit einer fortgeschrittenen somatosensorischen Neuropathie.
Autonome Neuropathie
Autonome Neuropathie ist weit verbreitet und kann sich als Gastropathie, Zystopathie und orthostatische Hypotonie manifestieren. Das Ausmaß der diabetischen autonomen Neuropathie wird häufig unterschätzt.
Eine gestörte Magenentleerung (Gastroparese) ist ein wichtiger Aspekt, da sie erhebliche Auswirkungen auf den Verlauf nach der Transplantation hat. Patienten mit schwerer Gastroparese können Schwierigkeiten haben, orale immunsuppressive Medikamente zu vertragen, die zur Vermeidung einer Abstoßung der transplantierten Organe unerlässlich sind. Episoden von Volumendepletion mit damit verbundener Azotämie treten bei Patienten mit SPK-Transplantaten häufig auf. Gastrointestinale Morbidität ist eine häufige Indikation für eine Wiedereinweisung nach einer Pankreastransplantation.
Neurogene Blasenfunktionsstörungen sind ein wichtiger Aspekt bei Patienten, die sich einer blasendrainierten Pankreastransplantation oder einer SPK-Transplantation unterziehen. Die Unfähigkeit, die Blasenfülle zu spüren und die Blase zu entleeren, führt zu hohen postvoidalen Residuen und der Möglichkeit eines vesikoureteralen Refluxes. Dies kann die Funktion des Nierentransplantats beeinträchtigen, die Häufigkeit von Blaseninfektionen und Pyelonephritis erhöhen und zu einer Pankreatitis des Transplantats führen.
Die Kombination von orthostatischer Hypotonie und liegender Hypertonie resultiert aus einer Dysregulation des Gefäßtonus. Dies hat Auswirkungen auf die Blutdruckkontrolle nach der Transplantation, insbesondere bei Patienten mit blasendrainierten Bauchspeicheldrüsentransplantaten, die für eine Volumendepletion prädisponiert sind. Daher ist eine sorgfältige Neubewertung des Bedarfs an blutdrucksenkenden Medikamenten nach der Transplantation wichtig.
Sensorische und motorische Neuropathien
Diese Erkrankungen sind bei Patienten mit langjährigem Diabetes häufig. Dies kann Auswirkungen auf die Rehabilitation nach einer Transplantation haben. Periphere Neuropathie ist auch ein Indikator für ein erhöhtes Risiko von Fußverletzungen und nachfolgenden diabetischen Fußgeschwüren.
Psychische oder emotionale Erkrankungen
Psychische Erkrankungen, einschließlich Neurosen und Depressionen, sind bei insulinabhängigen Diabetikern häufig. Die Diagnose und angemessene Behandlung dieser Erkrankungen vor einer Pankreastransplantation kann die medizinische Compliance erheblich verbessern.
Ergebnisse
Die Bewertung der Ergebnisse von Pankreastransplantationen wird durch die mangelnde Einheitlichkeit der Kriterien für ein Transplantatversagen erschwert. Einige Programme melden kein Transplantatversagen, wenn die C-Peptid-Produktion anhält, während andere ein Transplantatversagen melden, wenn der Empfänger nicht mehr insulinunabhängig ist. Das OPTN/UNOS-Komitee für Pankreastransplantation hat folgende präzisere Definitionen für das Versagen von Pankreastransplantaten vorgeschlagen, die derzeit zur Umsetzung anstehen:
-
Entfernung der transplantierten Bauchspeicheldrüse
-
erneute Registrierung für eine Pankreastransplantation
-
Registrierung für eine Inseltransplantation nach Erhalt einer Pankreastransplantation
-
Insulinverbrauch von ≥0.5 Einheiten/kg/Tag über einen Zeitraum von 90 Tagen
-
Tod des Empfängers
Die Zahl der lebenden Empfänger mit einem funktionierenden Pankreas-Allotransplantat ist in den letzten zehn Jahren weiter gestiegen und lag 2016 bei über 18.000. Die Sterblichkeitsrate ist bei allen Pankreastransplantationsgruppen infolge sicherer und wirksamerer immunsuppressiver Therapien kontinuierlich gesunken. Die Ein-Jahres-Mortalität für PTA sank von 4,6 % in den Jahren 2012-2013 auf 0,8 % für Transplantationen in den Jahren 2014-2015. Bei SPK waren die 5-Jahres-Überlebensraten bei Patienten mit Typ-1- und Typ-2-Diabetes ähnlich hoch (90,5 % bzw. 91,5 %), trotz des höheren Alters und der mit Typ-2-Diabetes verbundenen Komorbidität. Dies ist wahrscheinlich auf die Auswahl von Kandidaten mit Typ-2-Diabetes zurückzuführen, deren kardiovaskulärer Status die hohen operativen Risiken vertragen kann.
Das größte Risiko für einen Transplantatverlust besteht im ersten Jahr nach der Transplantation und insbesondere in den ersten drei Monaten, unabhängig von der Art der Pankreastransplantation. Die Datenanalysen des Internationalen Pankreastransplantationsregisters haben die Unabhängigkeit von Insulin als Hauptkriterium für das Überleben des Transplantats verwendet. Die besten Pankreastransplantat-Überlebensraten nach SPK-Transplantation betrugen 86 % nach einem Jahr und 73 % nach 5 Jahren. Die Ergebnisse der SPK-Transplantation sind besser als die der PAK- und PTA-Transplantation. Ein Vorteil der SPK-Transplantation besteht darin, dass eine akute Abstoßung leichter erkannt werden kann, da das Serumkreatinin als Marker verwendet werden kann.
Bei der PAK-Transplantation liegen die 1-Jahres- und 5-Jahres-Überlebensraten des Pankreastransplantats bei 80 % bzw. 58 %. Bei der PTA liegen die vergleichbaren Raten bei 77 % und 56 %.
Die akuten Abstoßungsraten sind bei SPK und PAK mit jeweils etwa 4 % ähnlich. Die geschätzte Halbwertszeit der Transplantate hat sich im Laufe der Jahre verbessert, wobei SPK etwa 14 Jahre, PAK 7 Jahre und PTA 7 Jahre hält.