Haimansiirron päätavoitteena on parantaa insuliiniriippuvaista diabetes mellitusta (tyypin 1 tai 2) ja saada aikaan täydellinen riippumattomuus pistettävästä insuliinista. Samanaikainen haiman ja munuaisen (SPK) siirto (ks. kuva alla) on ensisijainen vaihtoehto, jos potilaalla on myös diabeettinen nefropatia ja hän täyttää munuaisensiirtoluetteloon ottamisen edellytykset. Ensimmäisen onnistuneen haimansiirron yhdessä munuaisensiirron kanssa tekivät Minnesotan yliopistossa tohtori William Kelly ja tohtori Richard Lilleheiat Minnesotan yliopistossa. Vuonna 2015 Yhdysvalloissa tehtiin 947 haimansiirtoa.
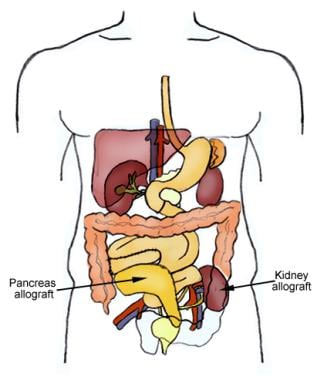 Munuaisen ja haiman allosiirteen sijoittaminen
Munuaisen ja haiman allosiirteen sijoittaminen Arviolta 30,3 miljoonalla ihmisellä – 9,4 prosentilla Yhdysvaltojen koko väestöstä – on diabetes mellitus. Yksi neljästä sairastuneesta aikuisesta ei kuitenkaan tiedä sairastavansa diabetesta, ja 84,1 miljoonasta esidiabetesta sairastavasta yhdysvaltalaisesta aikuisesta vain 11,6 prosenttia on tietoinen tilastaan. Diabeettinen nefropatia on tärkein kroonisen munuaissairauden syy Yhdysvalloissa, ja vuosittain yli 50 000 ihmistä sairastuu loppuvaiheen munuaistautiin, jonka ensisijaisena syynä on diabetes.
Tässä artikkelissa keskitytään ensisijaisesti haimansiirtoon. Munuaisensiirtoa käsitellään kattavasti kohdassa Lasten munuaisensiirto ja Munuaisensiirto.
Haimansiirron muodot
Luovutettua haimaa voidaan käyttää hormonikorvaushoitoon jollakin seuraavista tavoista:
1. Pelkkä haimansiirto (PTA): Tarkoitettu tyypin 1 diabetesta sairastaville potilaille, joilla on usein hypoglykemiajaksoja, joihin liittyy tai joihin ei liity tietoisuutta, heikentynyt elämänlaatu tai muita insuliinihoidon sietoon liittyviä ongelmia. Näillä potilailla on riittävä munuaisten toiminta, eikä munuaisensiirto ole indikoitu.
2. SPK-siirto: Elimet ovat samalta luovuttajalta. Ensisijainen käyttö on ollut tyypin 1 diabetesta sairastavilla potilailla, joiden arvioitu glomerulussuodatusnopeus (eGFR) on 2</sup> tai jotka saavat munuaisten korvaushoitoa.
3. Haima munuaisensiirron jälkeen (PAK): Kuolleen luovuttajan haimansiirto aiemman munuaisensiirron jälkeen; käyttöaiheet ovat samat kuin PTA:ssa
4. Haiman saarekesolusiirto: Pienempi sairastuvuus, mutta huonommat pitkäaikaistulokset verrattuna kiinteän elimen (haiman) siirtoon.
Noin 80 % haimansiirroista tehdään SPK-siirtona. Noin 10 % haimansiirroista tehdään PAK-siirtona elävältä tai kuolleelta luovuttajalta aiemmin tehdyn onnistuneen munuaisensiirron jälkeen. Loput tapauksista tehdään PTA:na. Vuonna 2015 Yhdysvalloissa tehtiin 80 PTA-siirtoa.
Haiman- ja saarekkeensiirtoa voidaan pitää toisiaan täydentävinä elinsiirtovaihtoehtoina, eikä jommankumman suorittaminen sulje pois toisiaan. Analyysissä, jossa analysoitiin 40 haimansiirtoa (50 % PTA, 27,5 % SPK, 22,5 % PAK) saarekesolusiirron siirteen epäonnistumisen jälkeen, kokonaiseloonjäämisluvut (97 % yhden vuoden kohdalla ja 83 % viiden vuoden kohdalla) eivät vaikuttaneet haitallisesti.
Transplantaation arviointitestaus
Potilaan arvioinnissa SPK-siirtoa varten käytetään päivittäisen insuliinintarpeen ja seerumin paastonajan C-peptidipitoisuuden kvantifiointia, jotta voidaan määrittää esiintyvän diabeteksen tyyppi, insuliiniresistenssin vaikeusaste ja mahdollinen hyöty haimansiirrosta. Erittäin insuliiniresistentillä potilaalla on suuri insuliinin tarve (>1-1,5 yksikköä/kg) ja korkea paasto-C-peptidipitoisuus (>4 ng/ml). Nämä potilaat saattavat pysyä insuliiniriippuvaisina haimansiirrosta huolimatta.
Nämä arvot on kuitenkin otettava huomioon kliinisen kokonaiskuvan puitteissa. Esimerkiksi peritoneaalidialyysiä ja dekstroosia sisältävää dialysaattia käyttävällä potilaalla on suurempi insuliinin tarve, joka vähenee, kun munuaisensiirto poistaa dialyysin tarpeen. C-peptidi ei ole tarkka merkkiaine kroonista munuaissairautta sairastavilla potilailla, koska sen puhdistuma vaihtelee näillä potilailla. Lisäksi insuliinia käyttävällä potilaalla C-peptidipitoisuus on virheellisen alhainen, jos näyte otetaan, kun potilas on hypoglykemisessä tilassa; näin ollen C-peptiditulosta on tulkittava samanaikaisen glukoosimittauksen valossa.
Hemoglobiini A1C on mitattava potilaan diabeteksen vaikeusasteen arvioimiseksi.
Jos potilaalla on tyypin 1 diabetes, on harkittava autoimmuunimerkkiaineiden, mukaan lukien glutamiinihappodekarboksylaasin vasta-aineet, lähtötilanteen arviointia. Vasta-ainetason nousu haimansiirron jälkeen viittaisi mahdolliseen haimansiirteen toimintahäiriöön ja hyperglykemiaan, joka johtuu autoimmuunireaktiosta eikä hylkimisestä.
Indikaatiot ja vasta-aiheet
Haimansiirtojen määrä on vähentynyt joka vuosi vuodesta 2004 lähtien, jolloin niitä tehtiin noin 1500. Vuonna 2016 tehtiin 181 haimansiirtoa. Yleisin monielinsiirto on munuaisen ja haiman välinen elinsiirto, joita tehtiin lähes 23 000 vuosina 1988-2017. Vuonna 2016 tehtiin 795 SPK-siirtoa. Tyypin 2 diabetesta sairastavien potilaiden osuus SPK-siirroista oli 12,5 prosenttia.
United Network of Organ Sharing (UNOS) listaa mahdollisen haimansiirtoehdokkaan, jos potilas täyttää jonkin seuraavista kelpoisuuskriteereistä :
-
Insuliiniriippuvainen, jonka C-peptidi on 2 ng/ml tai vähemmän (tyypin 1 diabetesta sairastavat potilaat)
-
Insuliiniriippuvainen, jonka C-peptidi yli 2 ng/ml ja painoindeksi 2</sup> (oletettavasti tyypin 2 diabetesta sairastavat potilaat)
Klinikkalääkärin on oltava tietoinen kliinisestä kuvasta näitä arvoja tulkitessaan, kuten edellä todettiin.C-peptidin käyttö on kiistanalaista.
Seuraavat ovat haimansiirron erityistyypin kriteerit:
-
PTA – Usein esiintyvät, akuutit metaboliset komplikaatiot, mukaan lukien hypoglykemia tai ketoasidoosi, kyvyttömyys sietää eksogeenista insuliinihoitoa, ja akuuttien komplikaatioiden jatkuminen insuliinipohjaisesta hoidosta huolimatta
-
SPK – ESRD ja soveltuvuus haimansiirtoon
-
PAK – Haimansiirtokelpoisuus ja aiempi onnistunut munuaisensiirto
Kelpoisuusvaatimukset täyttävälle potilaalle on myös tehtävä asianmukainen lääketieteellinen arviointi erityisesti sydän- ja verisuonitautien riskien ja perifeeristen verisuonitautien määrittämiseksi. Heidän on myös osoitettava, että he noudattavat lääkehoitoa. Haimansiirron historiallinen ikäraja, jota jotkut keskukset ovat edelleen käyttäneet, on 55 vuotta. Yli 55-vuotiaiden haimansiirron saaneiden määrä on kuitenkin jatkuvasti lisääntynyt. Vuonna 2016 kaikista haimansiirron saaneista 24,5 % oli yli 50-vuotiaita (PTA: 38,3 %, SPK: 22,7 %, PAK: 25,7 %). Potilaiden elossaoloaika on vertailukelpoinen nuoremmilla ja vanhemmilla haimansiirron vastaanottajilla, mutta vanhemmilla vastaanottajilla oli useammin sydän- ja verisuonitapahtumia.
Seuraavassa esitetyt ehdottomat vasta-aiheet ovat samanlaisia kuin muiden kiinteiden elinten siirroissa:
-
Liiallinen kardiovaskulaarinen riski
-
Aktiivinen pahanlaatuinen sairaus tai infektio, joka olisi hoidettava ja selvitettävä ennen elinsiirtoa
-
Suuret sosiaaliset riskitekijät, kuten lääkehoidon laiminlyönti, vakuutuksen puute ja laittomien huumeiden käyttö
Relatiivisiin vasta-aiheisiin kuuluvat seuraavat:
-
Painoindeksi yli 30 kg/m 2
-
Insuliinin tarve >1.5 U/kg päivässä
-
Aivoverisuonisairaus, aortan/iliaakialueen sairaus, sydän- ja verisuonisairaus tai perifeerinen verisuonisairaus
Haimansiirron hyödyt
Diabeteksen mikrovaskulaariset komplikaatiot liittyvät suoraan glukoosipitoisuuteen. Näin ollen glukoosin normalisoimisen onnistuneen haimansiirron avulla voidaan olettaa stabiloivan tai kumoavan mikrovaskulaariset komplikaatiot. Haiman- ja munuaisensiirrosta johtuvia hyötyjä käsitellään jäljempänä.
Diabeettinen retinopatia
Useimmilla haimansiirtokandidaateilla on ollut diabetes keskimäärin 20-25 vuotta ennen siirtoharkintaa, ja näin ollen monille heistä on tehty laserleikkaus retinopatian vuoksi. Tämä oli yleinen elinsiirtoa edeltävä löydös useimmissa tutkimuksissa. Näiden silmämuutosten vakavuus saattaa estää PTA:n tai SPK:n siirron selvän auttavan vaikutuksen retinopatiaan.
Tutkimukset viittaavat kuitenkin siihen, että retinopatia saattaa parantua 3 vuotta SPK:n jälkeen ja että uusien laserleikkausten tarve on SPK:n jälkeen vähäisempi kuin pelkän munuaisensiirron (KTA) jälkeen. On ajateltu, että haimansiirto ja euglykeemisen tilan ylläpitäminen vähintäänkin vakauttaa diabeettisen retinopatian. Näiden kahden ryhmän vertailemiseksi tarvitaan prospektiivisia tutkimuksia, koska useimmissa tutkimuksissa ei ole ollut riittävästi kontrolliryhmiä.
Diabeettinen nefropatia
Merkittävällä osalla haimansiirtoehdokkaista on pitkälle edennyt munuaistauti. Haimansiirto tehdään yleisimmin yhdessä munuaisensiirron kanssa diabeettista uremiaa sairastavien potilaiden hoitamiseksi. SPK auttaisi ehkäisemään diabeteksen haitallisia vaikutuksia uuteen munuaisensiirtoon.
Tutkimuksissa, joissa verrattiin SPK-siirron saaneiden ja diabeetikkojen KTA-siirron saaneiden munuaisten toimintaa, ei havaittu merkittäviä eroja siirron jälkeisen varhaisen ajanjakson aikana. Uusiutuvaa diabeettista nefropatiaa on kuitenkin havaittu jo 2 vuotta KTA:n jälkeen diabeettisella vastaanottajalla tai haimasiirteen epäonnistuttua SPK:n jälkeen, mutta sitä ei ole koskaan raportoitu toimivan SPK-siirteen yhteydessä. Haimansiirron saaneilla potilailla on todettu diabeettisen nefropatian viivästynyt eteneminen tai kääntyminen.
Diabeettinen neuropatia
Neuropatia paranee sekä munuais- että haimansiirron jälkeen, mikä viittaa siihen, että munuaisten vajaatoiminta ja diabetes myötävaikuttavat elinsiirron yhteydessä yleisesti havaittuun sensoriseen neuropatiaan. Autonomisten neuropatioiden, kuten gastropareesin, kehittyminen kestää vuosia, ja niitä voi olla vaikea arvioida määrällisesti. Autonomisten neuropaattisten löydösten objektiivista paranemista on kuitenkin raportoitu 4 vuotta SPK:n jälkeen, ja sen on todettu olevan suurempaa SPK:n jälkeen kuin KTA:n jälkeen.
Diabeettinen retinopatia
Diabeettinen retinopatia on yleinen löydös diabetesta ja vajaatoimintaa sairastavilla potilailla. Merkittävää näön heikkenemistä/sokeutta voidaan havaita. Sokeus ei ole ehdoton vasta-aihe elinsiirrolle, koska monet sokeat potilaat elävät hyvin itsenäistä elämää.
Sydän- ja verisuonisairaudet
Sydän- ja verisuonisairaudet ovat yleisin kuolinsyy diabetesta sairastavilla potilailla, joilla on munuaisten vajaatoiminta. Vain harvoissa prospektiivisissa tutkimuksissa on tutkittu pitkäaikaisdiabetesta sairastavien potilaiden normoglykemian aikaansaamisen ja sydän- ja verisuonitautien sairastuvuuden ja kuolleisuuden vähenemisen välistä yhteyttä. Eräässä poikkileikkaustutkimuksessa vasemman kammion ejektiofraktio oli suurempi, huipputäytönopeuden ja huippuemissiotaajuuden suhde oli suurempi ja rannevaltimon endoteelistä riippuvainen laajentuma parani SPK:ta saaneilla potilailla verrattuna tyypin 1 diabetesta sairastaviin potilaisiin, jotka saivat KTA:ta. Muut todisteet osoittavat, että SPK-siirto vähentää sydän- ja verisuonitautikuolemia ja samalla alentaa verenpainetta.
Toisessa tutkimuksessa havaittiin suurempi vasemman kammion massan väheneminen ja suurempi diastolisen toimintahäiriön normalisoituminen SPK:n vastaanottajilla kuin niillä, joille tehtiin KTA. Tässä raportissa SPK- ja KTA-vastaanottajille tehtiin 2-ulotteinen (2-D) ja M-moodi-kaikukardiografia ennen ja 1 vuosi elinsiirron jälkeen. Laaja retrospektiivinen tutkimus osoitti, että sydäninfarktin, akuutin keuhkoödeeman ja verenpainetaudin esiintyvyys väheni SPK:n ja KTA:n vastaanottajilla.
Sepelvaltimotauti on tärkein liitännäissairaus, joka on otettava huomioon potilailla, joilla on tyypin 1 diabetes ja diabeettinen nefropatia. Diabetesta ja vajaatoimintaa sairastavilla potilailla on arviolta 50-kertainen riski sairastua sydän- ja verisuonitapahtumiin verrattuna väestöön yleensä. Merkittävän KHK:n (>50 %:n stenoosi) esiintyvyyden arvioidaan olevan 45-55 % diabetesta sairastavilla potilailla, jotka aloittavat ESRD-hoidon. Diabeettisen neuropatian vuoksi potilaat eivät välttämättä koe angiinaa sydänlihasiskemiaepisodien aikana.
Aivohalvaus ja ohimenevä iskeeminen kohtaus
Potilailla, joilla on vajaatoiminta ja diabetes, aivohalvausten ja ohimenevien iskeemisten kohtausten määrä on lisääntynyt. Aivoverisuonitautiin liittyvät kuolemantapaukset ovat ESRD-potilailla noin kaksi kertaa yleisempiä diabetesta sairastavilla kuin diabetesta sairastamattomilla. Aivohalvauksia esiintyy diabetesta sairastavilla potilailla useammin ja nuorempana kuin iältään ja sukupuoleltaan vastaavilla ei-diabeetikoilla.
Perifeerinen verisuonisairaus
Alemman ääreisosan perifeerinen verisuonisairaus on merkittävä diabetesta sairastavilla potilailla. ESRD-potilailla on riski alaraajan amputaatiolle. Nämä ongelmat alkavat tyypillisesti jalkahaavasta, joka liittyy pitkälle edenneeseen somatosensoriseen neuropatiaan.
Autonominen neuropatia
Autonominen neuropatia on yleinen, ja se voi ilmetä gastropatiana, kystopatiana ja ortostaattisena hypotensiona. Diabeettisen autonomisen neuropatian laajuutta aliarvioidaan usein.
Häiriöinen mahalaukun tyhjeneminen (gastropareesi) on tärkeä näkökohta, koska sillä on merkittäviä seurauksia elinsiirron jälkeiseen kulkuun. Potilailla, joilla on vaikea gastropareesi, voi olla vaikeuksia sietää suun kautta otettavia immunosuppressiivisia lääkkeitä, jotka ovat välttämättömiä siirrettyjen elinten hylkimisen estämiseksi. SPK-siirtopotilailla esiintyy usein tilavuuden vähenemistä ja siihen liittyvää atsotemiaa. Gastrointestinaalinen sairastavuus on yleinen indikaatio takaisinottoon haimansiirron jälkeen.
Neurogeeninen virtsarakon toimintahäiriö on tärkeä näkökohta potilailla, joille tehdään virtsarakon tyhjennystä aiheuttava pelkkä haimansiirto tai SPK-siirto. Kyvyttömyys aistia virtsarakon täyteyttä ja tyhjentää virtsarakko altistaa suurille postvoid-jäännösmäärille ja vesikoureteraalisen refluksin mahdollisuudelle. Tämä voi vaikuttaa haitallisesti munuaisallograftin toimintaan, lisätä virtsarakon infektioiden ja pyelonefriitin esiintyvyyttä ja altistaa siirteen haimatulehdukselle.
Ortostaattisen hypotension ja makuuasennossa esiintyvän hypertension yhdistelmä johtuu verisuonten tonuksen säätelyhäiriöstä. Tällä on vaikutusta verenpaineen hallintaan elinsiirron jälkeen, erityisesti potilailla, joille on tehty virtsarakon tyhjentämä haimansiirto ja jotka ovat alttiita tilavuuden vähenemiselle. Tämän vuoksi on tärkeää arvioida huolellisesti uudelleen siirtoleikkauksen jälkeinen verenpainelääkityksen tarve.
Sensoriset ja motoriset neuropatiat
Nämä tilat ovat yleisiä potilaille, joilla on pitkäaikainen diabetes. Tällä voi olla vaikutusta elinsiirron jälkeiseen kuntoutukseen. Perifeerinen neuropatia on myös indikaattori lisääntyneestä jalkojen vammautumisriskistä ja sitä seuraavista diabeettisista jalkahaavoista.
Mielenterveydelliset tai emotionaaliset sairaudet
Mielenterveydelliset sairaudet, mukaan lukien neuroosi ja masennus, ovat yleisiä insuliiniriippuvaisilla diabeetikoilla. Näiden sairauksien diagnosointi ja asianmukainen hoito ennen haimansiirron saamista voi merkittävästi parantaa hoitomyöntyvyyttä.
Tulokset
Haimansiirron tuloslukujen arviointia on haitannut se, että siirteen epäonnistumisen kriteerit eivät ole yhdenmukaisia. Jotkin ohjelmat eivät raportoi epäonnistuneesta siirteestä, jos C-peptidin tuotanto jatkuu, kun taas toiset ohjelmat raportoivat siirteen epäonnistumisesta, jos vastaanottaja ei ole enää insuliinista riippumaton. OPTN:n/UNOS:n haimansiirtokomitea on ehdottanut seuraavia täsmällisempiä määritelmiä haimansiirteen epäonnistumiselle, jotka ovat parhaillaan täytäntöönpanovaiheessa:
-
Siirretyn haiman poisto
-
Uudelleenrekisteröinti haimansiirtoon
-
Rekisteröinti saarekesiirtoon haimansiirron saamisen jälkeen
-
Insuliinin käyttö ≥0.5 yksikköä/kg/vrk yhtäjaksoisen 90 päivän ajan
-
Vastaanottajan kuolema
Toimivan haima-allosiirteen saaneiden elossa olevien vastaanottajien määrä on jatkanut nousuaan viimeisen vuosikymmenen aikana, ja se ylitti 18 000:n rajan vuonna 2016. Kuolleisuus on vähentynyt johdonmukaisesti kaikissa haimansiirtoryhmissä turvallisempien ja tehokkaampien immunosuppressiivisten hoitojen ansiosta. PTA:n yhden vuoden kuolleisuus laski 4,6 prosentista vuosina 2012-2013 0,8 prosenttiin vuosina 2014-2015 tehdyissä siirroissa. SPK:n osalta potilaiden viiden vuoden elossaololuvut olivat samansuuruiset tyypin 1 ja tyypin 2 diabetesta sairastavilla potilailla (90,5 % ja 91,5 %), vaikka tyypin 2 diabetesta sairastavat potilaat ovat iäkkäämpiä ja heillä on enemmän liitännäissairauksia. Tämä johtuu todennäköisesti siitä, että valitaan tyypin 2 diabetesta sairastavat potilaat, joiden sydän- ja verisuonitilanne kestää suuret operatiiviset riskit.
Suurin riski siirteen menettämiseen on ensimmäisen vuoden aikana siirron jälkeen ja erityisesti ensimmäisten kolmen kuukauden aikana riippumatta haimansiirtotyypistä. Kansainvälisen haimatransplantaatiorekisterin data-analyyseissä on käytetty insuliinista riippumattomuutta tärkeimpänä kriteerinä siirteen eloonjäämiselle. Parhaat SPK-siirrännäisen haimasiirteen eloonjäämisprosentit ovat olleet 86 % vuoden kuluttua ja 73 % viiden vuoden kuluttua. SPK:n tulokset ovat paremmat kuin PAK- ja PTA-siirron tulokset. SPK-siirron etuna on, että akuutti hyljintä voidaan havaita helpommin, koska seerumin kreatiniinia voidaan käyttää merkkiaineena.
PAK-siirrossa haimansiirteen eloonjäämisprosentti on 80 % 1 vuoden ja 58 % 5 vuoden kuluttua. PTA:ssa vastaavat luvut ovat 77 % ja 56 %.
Akuuttien hylkimisprosentit ovat samanlaiset SPK:ssa ja PAK:ssa, noin 4 % kummassakin. Siirrännäisten arvioitu puoliintumisaika on parantunut vuosien varrella: SPK kestää noin 14 vuotta, PAK 7 vuotta ja PTA 7 vuotta.