US Pharm. 2011;36(3):HS2-HS7.
Le infezioni del tratto urinario (UTI) colpiscono circa il 2,4% al 2,8% dei bambini ogni anno negli Stati Uniti e rappresentano quasi 1,1 milioni di visite in ufficio ogni anno.1 I costi ospedalieri per i pazienti pediatrici con pielonefrite (infezione renale) sono superiori a 180 milioni di dollari all’anno negli Stati Uniti.1 La diagnosi di una UTI può essere difficile perché i bambini piccoli spesso presentano sintomi aspecifici come febbre, scarsa assunzione orale, vomito o irritabilità. A differenza degli adulti, i bambini possono sviluppare cicatrici renali e ipertensione secondaria a un’infezione acuta. L’identificazione e il trattamento tempestivi di una prima infezione o di un’infezione ricorrente giocano un ruolo importante nella prevenzione delle sequele. Molti pazienti possono essere trattati con antibiotici orali; tuttavia, i bambini piccoli, i malati gravi o quelli che non tollerano i farmaci orali dovrebbero essere valutati per un trattamento antibiotico per via endovenosa.
Epidemiologia
Una vera incidenza dell’UTI pediatrica è stata difficile da determinare perché la diagnosi è influenzata dalla selezione dei pazienti, dal metodo di raccolta delle urine e dai test di laboratorio utilizzati. Le variabili più importanti che influenzano la prevalenza includono l’età e il sesso del paziente. I neonati prematuri e a basso peso alla nascita hanno tassi più elevati di UTI rispetto ai neonati a termine. Durante i primi 6 mesi di vita, i ragazzi non circoncisi hanno da 10 a 12 volte più probabilità di essere infettati; tuttavia, le ragazze sono più soggette a un’infezione delle vie urinarie in tutti gli altri gruppi di età.2,3 I bambini da 1 a 5 anni di età hanno maggiori probabilità di sperimentare la loro prima infezione sintomatica, con un’incidenza per le ragazze in questo gruppo di età che varia dall’1% al 3%. Le ragazze dai 6 ai 16 anni hanno una probabilità 10 volte maggiore di avere una UTI rispetto ai ragazzi, e quando le ragazze raggiungono l’età adulta l’incidenza aumenta a circa il 10%.2,3 Da notare che le ragazze afro-americane hanno un tasso inferiore di UTI rispetto a quelle di altre razze.2
Le UTI ricorrenti nelle ragazze giovani sono comuni, con il rischio maggiore che si verifica entro i primi mesi dopo un’infezione. Circa il 75% delle ragazze caucasiche e il 50% delle ragazze afro-americane in età scolare avranno una recidiva di un’infezione intrauterina entro i primi 3 anni dall’infezione iniziale, rispetto a un terzo di tutti i maschi.4
Patogeni
L’agente patogeno più diffuso che causa le IVU nei bambini è Escherichia coli, attribuito a quasi l’80% del totale e al >90% delle prime infezioni nei pazienti ambulatoriali.5 Altri agenti patogeni come Pseudomonas aeruginosa, Klebsiella pneumoniae, Proteus species (sp), Enterobacter sp, ed Enterococcus sp sono noti per causare IVU. Tra i pazienti con anomalie del tratto urinario o sistemi immunitari compromessi, possono essere responsabili organismi meno virulenti come Staphylococcus epidermidis, Haemophilus influenzae, e streptococco di gruppo B. Le IVU micotiche sono più spesso causate dalla Candida albicans, soprattutto in quei pazienti con recente strumentazione del tratto urinario.6 La maggior parte delle IVU nelle donne sessualmente attive è causata da E. coli o Staphylococcus saprophyticus. Gli agenti patogeni nosocomiali più comuni includono E coli, C albicans e P aeruginosa.7 Il recupero di Staphylococcus aureus dalle urine normalmente suggerisce una diffusione ematogena dell’infezione come un ascesso renale, un’osteomielite o una batteriemia.
Fattori di rischio
La capacità di svuotare la vescica è il meccanismo più importante contro un’infezione; quindi, l’ostruzione al normale flusso di urina predispone i bambini a un’UTI. I bambini con vescica neurogena, dyssnergia del detrusore-sfintere e altre anomalie del tratto urinario sono a maggior rischio di sviluppare un’UTI. Anche il diabete mellito, i frequenti rapporti sessuali, la gravidanza o un sistema immunitario compromesso predispongono gli individui all’UTI. Inoltre, gli studi dimostrano che una storia recente di uso di antibiotici, la presenza di un catetere indwelling, o una storia familiare di UTI ricorrenti può aumentare il rischio. I fattori di rischio che predispongono i maschi ad una UTI includono l’età <8 mesi e l’essere non circoncisi. È stato dimostrato che la circoncisione riduce la frequenza delle IVU di quasi 10 volte.8 Il reflusso vescico-ureterale (VUR), il riflusso dell’urina dalla vescica nell’uretere, può causare pielonefrite e cicatrici renali dovute all’introduzione di urina infetta nel rene.7
Classificazione
La classificazione funzionale classifica un’infezione come prima o ricorrente. Le infezioni ricorrenti possono essere ulteriormente classificate come batteriuria irrisolta (tutte le colture positive per lo stesso organismo), persistenza batterica (colture positive e negative costanti dello stesso organismo) e reinfezione (colture positive e negative di organismi diversi). La maggior parte delle UTI nei bambini si risolve; tuttavia, una terapia antibiotica inappropriata, la non aderenza, il malassorbimento e gli organismi resistenti possono potenzialmente causare una batteriuria irrisolta. La persistenza batterica è spesso osservata in pazienti con anomalie anatomiche o corpi estranei, poiché il trattamento sterilizzerà l’urina, ma le colture successive continueranno ad essere dello stesso organismo. La reinfezione può essere causata da una colonizzazione periuretrale o dallo sviluppo di una fistola tra tratto urinario e tratto gastrointestinale. A volte, la rimozione del corpo estraneo o l’intervento chirurgico per correggere un’anomalia sono necessari per risolvere la persistenza batterica o le reinfezioni.7
Presentazione clinica
Un’UTI è la presenza di un patogeno nel rene, nell’uretere, nella vescica e/o nell’uretra. I pazienti con cistite presentano sintomi del tratto urinario inferiore (urgenza, disuria e frequenza) causati dall’infiammazione della mucosa vescicale. I pazienti con pielonefrite presentano sintomi del tratto urinario superiore (febbre alta, dolore addominale e/o al fianco) causati dall’infiammazione del parenchima renale.7
I bambini con una IVU si presentano comunemente senza i classici segni e sintomi che si vedono spesso negli adulti, e questi variano in base all’età del paziente. I neonati <3 mesi di età si presentano spesso con sintomi aspecifici, tra cui febbre, difficoltà ad alimentarsi, vomito, irritabilità, letargia, urine maleodoranti e ittero.9-11 Tuttavia, i bambini di età compresa tra i 3 mesi e i 2 anni presentano spesso sintomi più specifici del tratto urinario, come urine torbide o maleodoranti, aumento della frequenza urinaria o ematuria, con sintomi aspecifici tra cui febbre, vomito, anoressia e mancata crescita.7 I bambini di età compresa tra i 2 e i 5 anni presentano più comunemente dolore addominale e febbre. I bambini >5 anni hanno maggiori probabilità di presentare sintomi come disuria, aumento della frequenza urinaria e urgenza.12
Diagnosi
L’isolamento di un patogeno da una coltura delle urine è essenziale per una diagnosi definitiva di una UTI.13 L’urinocoltura deve essere ottenuta prima di iniziare una terapia antimicrobica. Un campione di urina può essere raccolto con molti metodi tra cui il prelievo a flusso medio, l’aspirazione sovrapubica, il cateterismo uretrale e la sacca delle urine. Sebbene il metodo meno traumatico sia quello di ottenere l’urina attraverso la sacca, è importante notare l’alto tasso di falsi positivi associati a questo test.11 Il cateterismo uretrale viene utilizzato nei bambini più piccoli, mentre il catetere a flusso medio è più comunemente usato nei bambini più grandi. Sebbene il catetere urinario sia più sensibile del metodo della presa pulita o della sacca delle urine, il suo posizionamento è invasivo e può introdurre organismi nel tratto urinario. Per evitare il rischio di contaminazione da parte di organismi periuretrali, la porzione iniziale di urina dovrebbe essere scartata. Un’urinocoltura ottenuta tramite cateterismo uretrale con una conta di colonie >105 indica una probabilità di infezione del 95%. Una singola coltura di urina ottenuta per cattura pulita da una paziente di sesso femminile con una conta di colonie di ³105 indica una probabilità di infezione dell’80%.11
Purtroppo, i risultati della coltura non sono solitamente disponibili in meno di 24 ore; pertanto, sono necessari metodi di analisi alternativi per guidare la terapia antimicrobica empirica mentre l’urinocoltura viene incubata. I risultati dell’analisi delle urine o della microscopia delle urine sono spesso utilizzati per dirigere il trattamento iniziale. I marcatori sierologici come l’esterasi leucocitaria, i nitriti e la presenza di globuli bianchi (WBC) aiutano a identificare un’infezione. I leucociti attivati producono esterasi leucocitaria; tuttavia, la produzione dipende dai globuli bianchi, che possono non essere presenti durante un’UTI. Alcuni batteri, in particolare gli organismi gram-negativi, riducono i nitrati a nitriti. La sensibilità e la specificità di questi test variano, con l’esterasi leucocitaria che è la più sensibile (83%) e il nitrito che è il più specifico (98%).11 Anche se un’analisi delle urine può aiutare nella terapia, un’urinocoltura è imperativa nella diagnosi di una IVU definitiva.
Trattamento
Gli obiettivi del trattamento di un’UTI acuta sono l’eradicazione dell’infezione, la prevenzione dell’urosepsi e la riduzione della probabilità di danno renale.11 L’inizio di un antibiotico empirico si basa sull’agente patogeno più probabile e viene regolato dopo che vengono riportati i risultati di un’urinocoltura e la suscettibilità. I pazienti con un’anomalia del tratto urinario sottostante o un’anamnesi complicata di UTI ricorrenti, agenti patogeni insoliti o immunodeficienza possono richiedere un regime antibiotico più ampio.
Trattamento ambulatoriale: Gli antibiotici orali sono efficaci per il trattamento ambulatoriale delle UTI, comprese le cistiti e le pielonefriti acute (TABELLA 1). Il trattamento tempestivo della pielonefrite acuta, in particolare nei bambini più piccoli, è imperativo per prevenire lesioni renali e potenziali cicatrici. L’uso di cefalosporine orali può essere un agente appropriato; tuttavia, il medico dovrebbe riconoscere la loro inefficacia per un’infezione da enterococco. L’uso empirico di amoxicillina e trimetoprim/sulfametossazolo (TMP-SMX) ha un uso limitato a causa della potenziale resistenza di E coli. La FDA ha recentemente approvato la ciprofloxacina per l’UTI complicata e la pielonefrite nei bambini.14 La ciprofloxacina non è un agente di prima linea in pediatria a causa dei maggiori eventi avversi legati alle articolazioni e ai tessuti circostanti.
La durata ottimale della terapia orale per il trattamento dell’UTI non è stata identificata. Gli studi hanno dimostrato che la recidiva di UTI è più alta in un regime a dose singola o di 1 giorno rispetto a un regime di 3 o 4 giorni.15 Un totale di almeno 10 giorni di terapia antibiotica è raccomandato per i bambini con presunta pielonefrite, VUR, o altre anomalie del tratto urinario.11
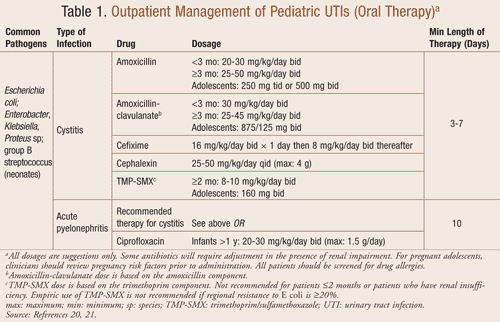
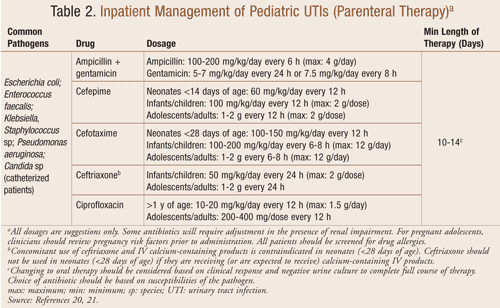
Trattamento in ricovero: L’ospedalizzazione per la somministrazione di una terapia antibiotica per via endovenosa può essere indicata per i bambini con una sospetta UTI, a seconda della gravità dei loro sintomi (TABELLA 2). I bambini molto piccoli, quelli che presentano un aspetto tossico, grave disidratazione, vomito o intolleranza ai farmaci orali dovrebbero essere considerati per il ricovero. Un recente studio che ha valutato la durata della terapia endovenosa per l’UTI in pazienti ricoverati <6 mesi di età ha concluso che non c’era alcuna differenza nei fallimenti del trattamento in coloro che avevano ricevuto 3 giorni £ rispetto a ³4 giorni.16 La somministrazione di antibiotici endovenosi deve continuare per un minimo di 3 giorni fino a quando i risultati dell’emocoltura sono negativi o per un minimo di 24 ore dopo la risoluzione dei sintomi. La maggior parte dei pazienti migliorerà entro 24-48 ore di terapia in cui il trattamento può essere cambiato con un antibiotico orale per completare un ciclo di 7-14 giorni.16
Un trattamento efficace dell’UTI è essenziale per prevenire complicazioni a lungo termine perché l’UTI acuta nei bambini può provocare cicatrici renali. La cicatrizzazione renale è una causa nota di ipertensione nei bambini; pertanto, le misure preventive nei pazienti ad alto rischio, in particolare quelli di sesso femminile e con una storia di VUR grave, sono garantite.17 Gli studi radiografici come l’ecografia della vescica renale o la cistouretrografia in fase di espulsione sono raccomandati dopo la risoluzione di un’infezione o la prima UTI febbrile di un paziente per valutare il grado di cicatrizzazione renale ed escludere anomalie del tratto urinario.
Profilassi
La terapia antimicrobica profilattica per una UTI ha lo scopo di sterilizzare l’urina al fine di prevenire danni e cicatrici renali. La dose profilattica di antimicrobici è da un quarto a metà della dose terapeutica per un’infezione acuta (TABELLA 3).7 L’agente ottimale viene somministrato per via orale e raggiungerà una concentrazione terapeutica del farmaco nelle urine, pur mantenendo basse concentrazioni di farmaco nell’intestino per prevenire lo sviluppo di una flora fecale resistente. La selezione ottimale di un agente profilattico dovrebbe essere basata sui modelli locali di resistenza antimicrobica.
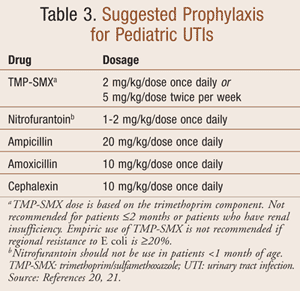
La terapia profilattica dovrebbe essere considerata nei bambini con una storia di IVU ricorrente, VUR, immunosoppressione o ostruzione urinaria parziale e dovrebbe essere continuata fino alla risoluzione della predisposizione sottostante.18 Non ci sono prove definitive sulla superiorità di un singolo antibiotico nella prevenzione di una IVU; tuttavia, le cefalosporine non dovrebbero essere usate per la profilassi nei pazienti con VUR. Uno studio recente mostra che i bambini che ricevono la profilassi con cefalosporine hanno maggiori probabilità di avere un’infezione da un batterio produttore di beta-lattamasi a spettro esteso o da un uropatogeno multiresistente.19 Il TMP-SMX è preferito per la profilassi nei pazienti con VUR. Infine, gli antibiotici usati per trattare i neonati e i bambini per la loro prima UTI non dovrebbero essere usati per la profilassi.
1. Freedman AL. Urologic diseases in North America Project: tendenze nell’utilizzo delle risorse per le infezioni del tratto urinario nei bambini. J Urol. 2005;173:949-954.
2. Ginsburg CM, McCracken GH Jr. Infezioni del tratto urinario nei neonati. Pediatria. 1982;69:409-412.
3. Foxman B. Epidemiologia delle infezioni del tratto urinario: incidenza, morbilità e costi economici. Am J Med. 2002;113(suppl 1A):5S-13S.
4. Winberg J, Anderson JH, Bergstrom T, et al. Epidemiologia delle infezioni sintomatiche del tratto urinario nell’infanzia. Acta Paediatr Scand Suppl. 1974;(252):1-20.
5. Kunin CM. Epidemiologia e storia naturale dell’infezione del tratto urinario nei bambini in età scolare. Pediatr Clin North Am. 1971;18:509-528.
6. Phillips JR, Karloqwicz MG. Prevalenza di specie di Candida nelle infezioni del tratto urinario acquisite in ospedale in un’unità di cura intensiva neonatale. Pediatr Infect Dis J. 1997;16:190-194.
7. Feld L, Matoo TK. Infezioni del tratto urinario e reflusso vescico-ureterale nei neonati e nei bambini. Pediatr Rev. 2010;31:451-463.
8. Singh-Grewal D, Macdessi J, Craig J. Circoncisione per la prevenzione delle infezioni del tratto urinario nei ragazzi: una revisione sistematica di studi randomizzati e studi osservazionali. Arch Dis Child. 2005;90:853-858.
9. Honkinen O, Jahnukainen T, Mertsola J, et al. Infezione batteremica del tratto urinario nei bambini. Pediatr Infect Dis J. 2000;19:630-634.
10. Garcia FJ, Nager AL. Ittero come segno diagnostico precoce di infezione del tratto urinario nell’infanzia. Pediatria. 2002;109:846-851.
11. Accademia Americana di Pediatria Comitato per il miglioramento della qualità: Sottocomitato sull’infezione del tratto urinario. Parametro di pratica: la diagnosi, il trattamento e la valutazione dell’infezione iniziale del tratto urinario nei neonati febbrili e nei bambini piccoli. Pediatria. 1999;103:843-852.
12. Smellie JM, Hodson CJ, Edwards D, Normand IC. Caratteristiche cliniche e radiologiche dell’infezione urinaria nell’infanzia. Br Med J. 1964;2:1222-1226.
13. Cheng YW, Wong SN. Diagnosticare le infezioni sintomatiche delle vie urinarie nei neonati mediante coltura delle urine con catetere. J Paediatr Child Health. 2005;41:437-440.
14. Cipro (ciprofloxacina) foglietto illustrativo. Wayne, NJ: Bayer HealthCare Pharmaceuticals Inc; ottobre 2008.
15. Shapiro ED. Breve corso trattamento antimicrobico di infezioni del tratto urinario nei bambini: un’analisi critica. Pediatr Infect Dis. 1982;1:294-297.
16. Brady PW, Conway PH, Goudie A. Durata della terapia antibiotica endovenosa stazionaria e fallimento del trattamento nei neonati ospedalizzati con infezioni del tratto urinario. Pediatria. 2010;126:196-203.
17. Leonardo CR, Filgueiras MF, Vasconcelos MM, et al. Fattore di rischio per la cicatrizzazione renale nei bambini e negli adolescenti con disfunzione del tratto urinario inferiore. Pediatr Nephrol. 2007;22:1891-1896.
18. Chang SL, Shortliffe LD. Infezioni del tratto urinario pediatrico. Pediatr Clin North Am. 2006;53:379-400.
19. Cheng CH, Tsai MH, Huang YC, et al. Modelli di resistenza agli antibiotici delle infezioni del tratto urinario acquisite in comunità nei bambini con reflusso vescico-toracico che ricevono la terapia antibiotica profilattica. Pediatria. 2008;122:1212-1217.
20. Johnson CE, Corey HE, Elder JS. Infezioni del tratto urinario nell’infanzia. Consenso Pediatr. 2003;1:1-28.
21. Centro medico per bambini. Manuale di dosaggio pediatrico. Hudson, Ohio: Lexi-Comp; 2010-2011.