US Pharm. 2011;36(3):HS2-HS7.
Infecțiile tractului urinar (ITU) afectează aproximativ 2,4% până la 2,8% dintre copii în fiecare an în Statele Unite și reprezintă aproape 1,1 milioane de vizite la cabinet în fiecare an.1 Costurile spitalicești pentru pacienții pediatrici cu pielonefrită (infecție renală) se ridică la mai mult de 180 de milioane de dolari pe an în SUA.1 Diagnosticul unei ITU poate fi dificil, deoarece copiii mici se prezintă adesea cu simptome nespecifice, cum ar fi febră, aport oral scăzut, vărsături sau iritabilitate. Spre deosebire de adulți, copiii pot dezvolta cicatrici renale și hipertensiune secundară unei infecții acute. Identificarea și tratamentul prompt al unei prime infecții sau al unei infecții recurente joacă un rol important în prevenirea sechelelor. Mulți pacienți pot fi tratați cu antibiotice pe cale orală; cu toate acestea, sugarii mici, cei grav bolnavi sau cei care nu tolerează medicamentele pe cale orală ar trebui să fie evaluați pentru un tratament antibiotic intravenos.
Epidemiologie
O incidență reală a infecției urinare pediatrice a fost dificil de determinat, deoarece diagnosticul este influențat de selecția pacienților, de metoda de recoltare a urinei și de testele de laborator utilizate. Cele mai importante variabile care influențează prevalența includ vârsta și sexul pacientului. Prematurii și sugarii cu greutate mică la naștere au rate mai mari de ITU în comparație cu sugarii născuți la termen. În timpul primelor 6 luni de viață, băieții necircumciși au o probabilitate de 10 până la 12 ori mai mare de a fi infectați; cu toate acestea, fetele sunt mai predispuse la o ITU în toate celelalte grupe de vârstă.2,3 Copiii cu vârsta cuprinsă între 1 și 5 ani au cea mai mare probabilitate de a suferi prima infecție simptomatică, incidența pentru fetele din această grupă de vârstă variind între 1% și 3%. Fetele cu vârste cuprinse între 6 și 16 ani au de 10 ori mai multe șanse de a avea o ITU decât băieții, iar pe măsură ce fetele ajung la vârsta adultă, incidența crește la aproximativ 10%.2,3 De remarcat că fetele afro-americane au o rată mai mică de ITU în raport cu cele de alte rase.2
ITU recurentă la fetele tinere este frecventă, riscul cel mai mare apărând în primele câteva luni după o infecție. Aproximativ 75% dintre fetele caucaziene și 50% dintre fetele afro-americane de vârstă școlară vor prezenta o recurență a unei ITU în primii 3 ani de la infecția inițială, în comparație cu o treime dintre toți bărbații.4
Patogeni
Cel mai răspândit agent patogen care cauzează ITU la copii este Escherichia coli, atribuit la aproape 80% în general și la >90% din primele infecții la pacienții ambulatoriali.5 Se știe că alți agenți patogeni, cum ar fi Pseudomonas aeruginosa, Klebsiella pneumoniae, Proteus species (sp), Enterobacter sp și Enterococcus sp, cauzează ITU. În rândul pacienților cu anomalii ale tractului urinar sau cu un sistem imunitar afectat, pot fi responsabile organisme mai puțin virulente, cum ar fi Staphylococcus epidermidis, Haemophilus influenzae și streptococul de grup B. ITU fungice este cel mai adesea cauzată de Candida albicans, în special la acei pacienți cu instrumentație recentă a tractului urinar.6 Majoritatea ITU la femeile active sexual sunt cauzate de E coli sau Staphylococcus saprophyticus. Cei mai frecvenți agenți patogeni nosocomiali includ E coli, C albicans și P aeruginosa.7 Recuperarea Staphylococcus aureus din urină sugerează, în mod normal, o răspândire hematogenă a infecției, cum ar fi un abces renal, osteomielită sau bacteriemie.
Factori de risc
Capacitatea de a goli vezica urinară este cel mai important mecanism împotriva unei infecții; prin urmare, obstrucția fluxului normal de urină predispune copiii la o ITU. Copiii cu vezica urinară neurogenă, disnergia detrusor-sfincteriană și alte anomalii ale tractului urinar prezintă un risc crescut de a dezvolta o ITU. Diabetul zaharat, relațiile sexuale frecvente, sarcina sau un sistem imunitar compromis predispun, de asemenea, indivizii la ITU. În plus, studiile arată că un istoric recent de utilizare a antibioticelor, prezența unui cateter permanent sau un istoric familial de ITU recurente pot crește riscul. Factorii de risc care predispun bărbații la o ITU includ vârsta <8 luni și faptul de a fi necircumcis. S-a demonstrat că circumcizia scade frecvența ITU de aproape 10 ori.8 Refluxul vezico-ureteral (RVU), refluxul de urină din vezica urinară în ureter, poate cauza pielonefrită și cicatrizare renală datorită introducerii urinei infectate în rinichi.7
Clasificare
Clasificarea funcțională clasifică o infecție ca fiind fie prima, fie recurentă. Infecțiile recurente pot fi clasificate în continuare ca bacteriurie nerezolvată (toate culturile pozitive pentru același organism), persistență bacteriană (culturi pozitive și negative constante de la același organism) și reinfecție (culturi pozitive și negative de la organisme diferite). Majoritatea infecțiilor urinare la copii se rezolvă; cu toate acestea, terapia antibiotică necorespunzătoare, nerespectarea tratamentului, malabsorbția și organismele rezistente pot avea ca rezultat potențial o bacteriurie nerezolvată. Persistența bacteriană este adesea observată la pacienții cu anomalii anatomice sau cu corpuri străine, deoarece tratamentul va steriliza urina, dar culturile ulterioare vor continua să fie din același organism. Reinfecția poate fi cauzată de colonizarea periuretrală sau de dezvoltarea unei fistule tract urinar-tract gastrointestinal. Ocazional, îndepărtarea corpului străin sau intervenția chirurgicală pentru a corecta o anomalie este necesară pentru a rezolva persistența bacteriană sau reinfecțiile.7
Prezentare clinică
O infecție urinară reprezintă prezența unui agent patogen în rinichi, ureter, vezică urinară și/sau uretră. Pacienții cu cistită prezintă simptome ale tractului urinar inferior (urgență, disurie și frecvență) cauzate de inflamația mucoasei vezicale. Pacienții cu pielonefrită prezintă simptome ale tractului urinar superior (febră mare, dureri abdominale și/sau de flanc) cauzate de inflamația parenchimului renal.7
Copiii cu ITU se prezintă de obicei fără semnele și simptomele clasice întâlnite adesea la adulți, iar acestea vor varia în funcție de vârsta pacientului. Sugarii cu vârsta <3 luni se prezintă adesea cu simptome nespecifice, inclusiv febră, dificultăți de hrănire, vărsături, iritabilitate, letargie, urină urât mirositoare și icter.9-11 Cu toate acestea, copiii cu vârsta cuprinsă între 3 luni și 2 ani prezintă adesea simptome mai specifice tractului urinar, cum ar fi urina tulbure sau cu miros neplăcut, frecvența urinară crescută sau hematurie, cu simptome nespecifice, inclusiv febră, vărsături, anorexie și incapacitatea de a se dezvolta.7 Copiii cu vârsta cuprinsă între 2 și 5 ani prezintă cel mai frecvent dureri abdominale și febră. Copiii >5 ani sunt mai predispuși să se prezinte cu simptome precum disurie, frecvență urinară crescută și urgență.12
Diagnostic
Isolarea unui agent patogen dintr-o cultură de urină este esențială pentru un diagnostic definitiv al unei ITU.13 Cultura de urină trebuie obținută înainte de inițierea tratamentului antimicrobian. O probă de urină poate fi colectată prin mai multe metode, inclusiv prin curățare în mijlocul fluxului, aspirație suprapubiană, cateterizare uretrală și sac de urină. Deși metoda cea mai puțin traumatizantă este obținerea de urină prin intermediul pungii de urină, este important de reținut rata ridicată de rezultate fals-pozitive asociate cu acest test.11 Cateterizarea uretrală este utilizată la copiii mai mici, în timp ce metoda „midstream clean-catch” este utilizată cel mai frecvent la copiii mai mari. Deși cateterul urinar este mai sensibil decât metoda clean-catch sau metoda pungii de urină, plasarea acestuia este invazivă și poate introduce organisme în tractul urinar. Pentru a evita riscul de contaminare cu organisme periuretrale, porțiunea inițială de urină trebuie aruncată. O cultură de urină obținută prin cateterizare uretrală cu un număr de colonii >105 indică o probabilitate de 95% de infecție. O singură cultură de urină obținută prin „clean-catch” de la un pacient de sex feminin cu un număr de colonii ³105 indică o probabilitate de 80% de infecție.11
Din păcate, rezultatele culturilor nu sunt de obicei disponibile în mai puțin de 24 de ore; prin urmare, sunt necesare metode alternative de testare pentru a ghida terapia antimicrobiană empirică în timp ce cultura de urină incubează. Rezultatele sumarului de urină sau ale microscopiei urinare sunt adesea utilizate pentru a direcționa tratamentul inițial. Markerii serologici, cum ar fi esterazele leucocitare, nitriții și prezența globulelor albe (WBC), vor ajuta la identificarea unei infecții. Leucocitele activate produc esterază leucocitară; cu toate acestea, producția este dependentă de WBC, care pot să nu fie prezente în timpul unei ITU. Anumite bacterii, în special organismele gram-negative, vor reduce nitrații la nitriți. Sensibilitatea și specificitatea acestor teste variază, esterazele leucocitare fiind cele mai sensibile (83%), iar nitriții fiind cei mai specifici (98%).11 Deși un sumar de urină poate ajuta la terapie, o cultură de urină este imperativă în diagnosticul unei ITU definitive.
Tratament
Obiectivele tratamentului pentru o ITU acută sunt eradicarea infecției, prevenirea urosepsiei și reducerea probabilității de afectare renală.11 Inițierea unui antibiotic empiric se bazează pe agentul patogen cel mai probabil și se ajustează după ce sunt raportate rezultatele unei culturi de urină și a sensibilității. Pacienții cu o anomalie subiacentă a tractului urinar sau cu antecedente complicate de infecții urinare recurente, agenți patogeni neobișnuiți sau imunodeficiență pot necesita un regim antibiotic mai larg.
Tratament ambulatoriu: Antibioticele orale sunt eficiente pentru tratamentul ambulatoriu al ITU, inclusiv cistita și pielonefrita acută (TABELUL 1). Tratamentul în timp util al pielonefritei acute, în special la copiii mai mici, este imperativ pentru a preveni leziunile renale și potențiala cicatrizare. Utilizarea cefalosporinelor orale poate fi un agent adecvat; cu toate acestea, medicul trebuie să recunoască ineficiența acestora în cazul unei infecții enterococice. Utilizarea empirică a amoxicilinei și a trimetoprimului/sulfametoxazolului (TMP-SMX) are o utilizare limitată din cauza rezistenței potențiale a E coli. FDA a aprobat recent ciprofloxacina pentru infecția urinară complicată și pielonefrita la copii.14 Ciprofloxacina nu este un agent de primă linie în pediatrie din cauza creșterii numărului de evenimente adverse legate de articulații și țesuturile înconjurătoare.
Nu a fost identificată durata optimă a terapiei orale pentru tratamentul ITU. Studiile au dovedit că recurența ITU este mai mare în cazul unui regim cu o singură doză sau cu o zi, comparativ cu un regim de 3 până la 4 zile.15 Se recomandă un total de cel puțin 10 zile de antibioterapie pentru copiii cu pielonefrită prezumată, RVU sau alte anomalii ale tractului urinar.11
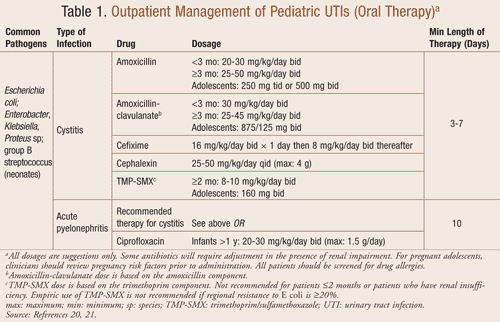
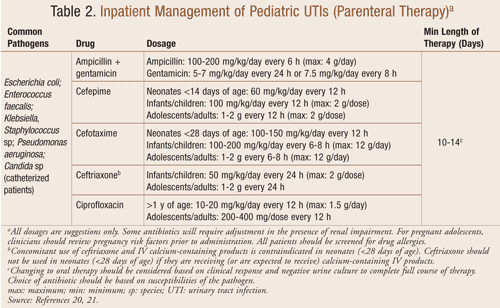
Tratament în regim de internare: Spitalizarea pentru administrarea unei terapii antibiotice intravenoase poate fi indicată pentru copiii cu suspiciune de infecție urinară, în funcție de severitatea simptomelor acestora (TABELUL 2). Copiii foarte mici, cei care prezintă un aspect toxic, deshidratare severă, vărsături sau intoleranță la medicația orală trebuie să fie luați în considerare pentru spitalizare. Un studiu recent de evaluare a duratei tratamentului IV pentru ITU la pacienții spitalizați cu vârsta <6 luni a concluzionat că nu a existat nicio diferență în ceea ce privește eșecurile terapeutice la cei care au primit £3 zile față de ³4 zile.16 Administrarea antibioticelor IV trebuie continuată timp de cel puțin 3 zile până când rezultatele hemoculturii sunt negative sau timp de cel puțin 24 de ore după rezolvarea simptomelor. Majoritatea pacienților se vor ameliora în decurs de 24 până la 48 de ore de terapie, timp în care tratamentul poate fi schimbat cu un antibiotic oral pentru a completa un tratament de 7 până la 14 zile.16
Tratamentul eficient al ITU este esențial pentru a preveni complicațiile pe termen lung, deoarece ITU acută la copii poate duce la cicatrici renale. Cicatrizarea renală este o cauză cunoscută de hipertensiune arterială la copii; prin urmare, sunt justificate măsuri preventive la pacienții cu risc ridicat, în special la cei de sex feminin și cu antecedente de VUR severă.17 Studiile radiografice, cum ar fi ecografia vezicii renale sau cistouretrografia de golire, sunt recomandate după rezolvarea unei infecții sau după prima ITU febrilă a unui pacient pentru a evalua gradul de cicatrizare renală și pentru a exclude anomaliile tractului urinar.
Profilaxie
Terapia antimicrobiană profilactică pentru o ITU are ca scop sterilizarea urinei pentru a preveni afectarea și cicatrizarea renală. Doza profilactică de antimicrobiene este de o pătrime până la jumătate din doza terapeutică pentru o infecție acută (TABELUL 3).7 Agentul optim este administrat pe cale orală și va atinge o concentrație terapeutică a medicamentului în urină, menținând în același timp concentrații scăzute de medicament în intestin pentru a preveni dezvoltarea unei flore fecale rezistente. Selecția optimă a unui agent profilactic trebuie să se bazeze pe modelele locale de rezistență antimicrobiană.
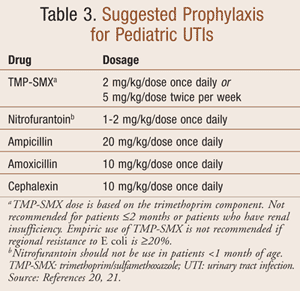
Terapia profilactică trebuie luată în considerare la copiii cu antecedente de ITU recurentă, RVU, imunosupresie sau obstrucție urinară parțială și trebuie continuată până la rezolvarea predispoziției subiacente.18 Nu există dovezi definitive privind superioritatea unui singur antibiotic în prevenirea unei ITU; cu toate acestea; cefalosporinele nu trebuie utilizate pentru profilaxie la pacienții cu RVU. Un studiu recent arată că copiii care primesc profilaxie cu cefalosporine au o probabilitate mai mare de a avea o ITU de pătrundere a unei bacterii producătoare de beta-lactamaze cu spectru extins sau a unui uropatogen multirezistent.19 TMP-SMX este de preferat pentru profilaxia la pacienții cu RVU. În cele din urmă, antibioticele utilizate pentru tratarea sugarilor și nou-născuților pentru prima lor ITU nu trebuie utilizate pentru profilaxie.
1. Freedman AL. Urologic diseases in North America Project: tendințe în utilizarea resurselor pentru infecțiile tractului urinar la copii. J Urol. 2005;173:949-954.
2. Ginsburg CM, McCracken GH Jr. Urinary tract infections in young infants. Pediatrie. 1982;69:409-412.
3. Foxman B. Epidemiologia infecțiilor tractului urinar: incidență, morbiditate și costuri economice. Am J Med. 2002;113(suppl 1A):5S-13S.
4. Winberg J, Anderson JH, Bergstrom T, et al. Epidemiologia infecției simptomatice a tractului urinar în copilărie. Acta Paediatr Scand Suppl. 1974;(252):1-20.
5. Kunin CM. Epidemiologia și istoria naturală a infecției tractului urinar la copiii de vârstă școlară. Pediatr Clin North Am. 1971;18:509-528.
6. Phillips JR, Karloqwicz MG. Prevalența speciilor de Candida în infecțiile tractului urinar dobândite în spital într-o unitate de terapie intensivă neonatală. Pediatr Infect Dis J. 1997;16:190-194.
7. Feld L, Matoo TK. Infecțiile tractului urinar și refluxul vezico-ureteral la sugari și copii. Pediatr Rev. 2010;31:451-463.
8. Singh-Grewal D, Macdessi J, Craig J. Circumcizia pentru prevenirea infecției tractului urinar la băieți: o revizuire sistematică a studiilor randomizate și a studiilor observaționale. Arch Dis Child. 2005;90:853-858.
9. Honkinen O, Jahnukainen T, Mertsola J, et al. Infecția bacteremică a tractului urinar la copii. Pediatr Infect Dis J. 2000;19:630-634.
10. Garcia FJ, Nager AL. Icterul ca semn de diagnostic precoce al infecției tractului urinar la sugar. Pediatrie. 2002;109:846-851.
11. Comitetul pentru îmbunătățirea calității al Academiei Americane de Pediatrie: Subcomitetul pentru infecții ale tractului urinar. Parametru de practică: diagnosticul, tratamentul și evaluarea infecției inițiale a tractului urinar la sugarii febrile și la copiii mici. Pediatrie. 1999;103:843-852.
12. Smellie JM, Hodson CJ, Edwards D, Normand IC. Caracteristicile clinice și radiologice ale infecției urinare în copilărie. Br Med J. 1964;2:1222-1226.
13. Cheng YW, Wong SN. Diagnosticarea infecțiilor simptomatice ale tractului urinar la sugari prin cultura urinei prin cateter. J Paediatr Child Health. 2005;41:437-440.
14. Cipro (ciprofloxacină) prospectul medicamentului. Wayne, NJ: Bayer HealthCare Pharmaceuticals Inc; octombrie 2008.
15. Shapiro ED. Tratamentul antimicrobian pe termen scurt al infecțiilor tractului urinar la copii: o analiză critică. Pediatr Infect Dis. 1982;1:294-297.
16. Brady PW, Conway PH, Goudie A. Durata antibioterapiei intravenoase în staționar și eșecul tratamentului la sugarii spitalizați cu infecții ale tractului urinar. Pediatrie. 2010;126:196-203.
17. Leonardo CR, Filgueiras MF, Vasconcelos MM, et al. Factor de risc pentru cicatrizarea renală la copiii și adolescenții cu disfuncție a tractului urinar inferior. Pediatr Nephrol. 2007;22:1891-1896.
18. Chang SL, Shortliffe LD. Infecțiile tractului urinar pediatric. Pediatr Clin North Am. 2006;53:379-400.
19. Cheng CH, Tsai MH, Huang YC, et al. Modele de rezistență la antibiotice ale infecțiilor de tract urinar dobândite în comunitate la copiii cu reflux vezico-urinar care primesc tratament antibiotic profilactic. Pediatrie. 2008;122:1212-1217.
20. Johnson CE, Corey HE, Corey HE, Elder JS. Infecții ale tractului urinar în copilărie. Consensus Pediatr. 2003;1:1-28.
21. Centrul Medical pentru Copii. Manual de dozare pediatrică. Hudson, Ohio: Lexi-Comp; 2010-2011.